sábado, 18 de marzo de 2023
Sesión Clínica de Alergia del CRAIC "Autoinmunidad en pacientes con urticaria crónica"
lunes, 15 de agosto de 2022
Urticaria crónica y autoinmunidad tiroidea: un metaanálisis de estudios de casos y controles
miércoles, 19 de enero de 2022
Autoinmunidad, IgE y células portadoras de FcεRI
¿Explica la hipótesis de la barrera epitelial el aumento de la alergia, la autoinmunidad y otras condiciones crónicas?
Antes de la primera descripción de la fiebre del heno (rinitis alérgica) en 1819 por John Bostock y la primera serie de casos publicada en 1873 por Charles Blackley, había poca conciencia de las enfermedades alérgicas. En ese momento, se reconoció un aumento en la alergia al polen de gramíneas, que conducía a la fiebre del heno, y luego se atribuyó a una dosis alta de exposición a alérgenos debido a la introducción de pastos muy polinizadores para producir heno para los rebaños lecheros en Europa y debido al aumento del crecimiento de ambrosía en y alrededor de los campos arados en los EE. UU. Al representar la primera ola de epidemias de alergias, la rinitis alérgica ya era común a fines del siglo XIX y su prevalencia continuó en aumento a lo largo del siglo XX. La incidencia de asma alérgica y dermatitis atópica comenzó a crecer hasta alcanzar proporciones epidémicas después de la década de 1960 (Cuadro 1). Desde el año 2000, la prevalencia de alergia alimentaria, esofagitis eosinofílica y anafilaxia inducida por fármacos aumentó hasta alcanzar proporciones epidémicas.
lunes, 6 de diciembre de 2021
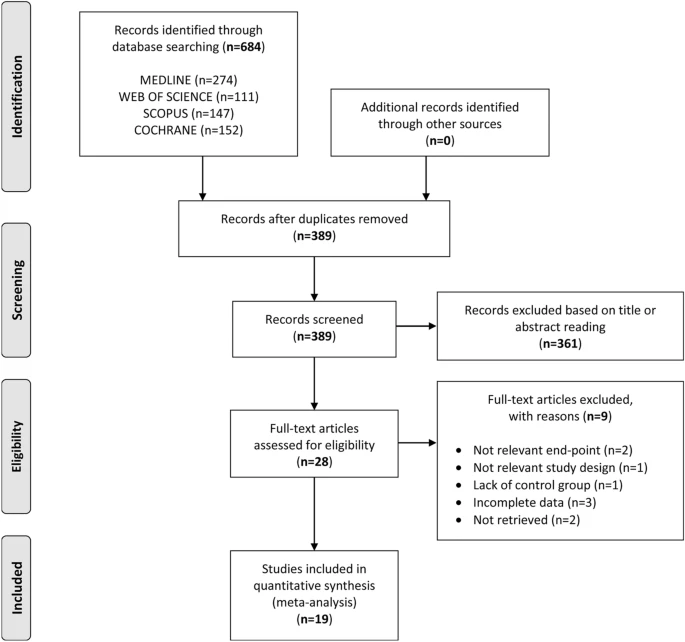
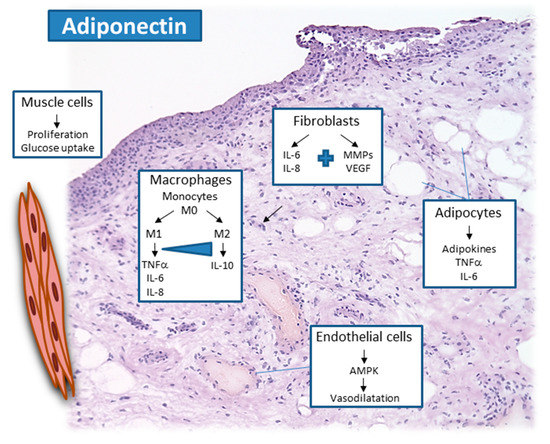
Adipocinas y autoinmunidad en la artritis inflamatoria
1. Introducción
Los trastornos que afectan a la articulación se pueden dividir en dos grupos centrales. Las artritis autoinmunes inflamatorias primarias consisten en artritis reumatoide (AR) y espondiloartritis, que incluye a la artritis psoriásica (APs) y espondilitis anquilosante. Los hallazgos en la artritis inflamatoria a menudo se comparan con los de la osteoartritis no autoinmune (OA). La OA suele ser inducida por lesión articular previa, el estrés biomecánico en las articulaciones se debe a una mala posición o sobrepeso y obesidad. Las enfermedades metabólicas, como la diabetes o la hiperlipidemia, se consideran factores de riesgo clave para el desarrollo de OA. Aunque la degradación del cartílago es una característica central de la OA, que resulta en una respuesta inflamatoria que se debe al daño articular mecánico, toda la articulación se afecta, incluso el hueso adyacente, lo que implica la formación de osteofitos.
Vasculitis, autoinmunidad y citocinas: cómo el sistema inmunitario puede dañar el cerebro
1. Introducción
La evidencia creciente demuestra que varios trastornos neurológicos tienen una causa inmunopatológica y, en consecuencia, las terapias inmunodirigidas se proponen cada vez más en neurología. Por ejemplo, se utilizan inmunoglobulinas intravenosas o anticuerpos anti-CD20 en trastornos asociados con autoanticuerpos que reaccionan contra estructuras cerebrales. De manera más reciente, se introdujeron moléculas pequeñas, permeables a la barrera hematoencefálica (BHE), para eliminar a los linfocitos B patógenos intracerebrales. Las células T también pueden ser atacadas por varios medicamentos, como en el tratamiento de la esclerosis múltiple (EM), incluso si todavía no está claro cuál es el actor principal en el daño cerebral relacionado con la EM. Entre las citocinas, se coloca un enfoque significativo en la interleucina (IL)-1 en enfermedades inflamatorias febriles, inhibida por anakinra, e interferones (IFN), inhibidos por inhibidores de JAK.
miércoles, 21 de julio de 2021
Los primeros meses son decisivos para el desarrollo del sistema inmunitario

Hasta la fecha, no se conocen del todo los mecanismos que subyacen al desarrollo del sistema inmunitario. Ahora, investigadores del Instituto Karolinska, en Suecia, demuestran que existe una conexión entre la leche materna, las bacterias intestinales beneficiosas y el desarrollo del sistema inmunitario, según publican en la revista ‘Cell’.
martes, 19 de enero de 2021
Respuesta inmune innata en enfermedades sistémicas autoinmunes: un blanco potencial de terapia
La inmunidad es un concepto complicado que puede dividirse en dos brazos principales: los sistemas innato y adaptativo. La inmunidad innata como defensa de primera línea contra patógenos consiste en barreras físicas, factores solubles y células. La inmunidad adaptativa se compone de una gama amplia de células especiales llamadas linfocitos B y T.
La ruptura de la autotolerancia como sello de autoinmunidad se basa en la inmunidad adaptativa, pero la inmunidad innata también tiene características únicas, que la convierten en un conductor central de algunas respuestas inmunes críticas.
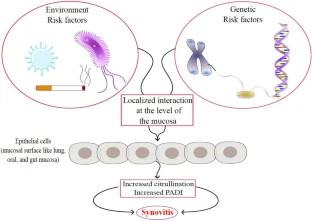
Mapeo epigenético fino: identificación de los mecanismos causales de la autoinmunidad
lunes, 18 de enero de 2021
jueves, 3 de diciembre de 2020
Asociación de desencadenantes infecciosos con púrpura infantil de Henoch-Schönlein en la provincia Anhui, China
Introducción
La púrpura de Henoch-Schönlein (PHS) es la vasculitis autoinmune más frecuente en niños menores de 17 años, con una incidencia anual de 17.55 por 100,000 niños en el sur de Suecia, 18.60 por 100,000 niños en Francia y 55.90 por cada 100,000 niños en Corea, de forma respectiva. Las principales manifestaciones clínicas incluyen púrpura no trombocitopénica, artritis/artralgia, dolor abdominal, hemorragia gastrointestinal y glomerulonefritis. En ocasiones, pueden afectarse otros órganos, como el cerebro, los pulmones, el corazón, el hígado y el escroto. Trapani y colaboradores revisaron de manera retrospectiva las historias clínicas de 150 niños con PHS desde 1998 hasta 2002, y encontraron 4 casos que sufrían de afectación del sistema nervioso caracterizada por cefalea, cambios en el estado mental y convulsiones.
lunes, 30 de noviembre de 2020
Síndrome inflamatorio multisistémico en niños (MIS-C) con COVID-19: Percepciones de casos familiares simultáneos de enfermedad de Kawasaki
 En 1967, el Dr. Kawasaki describió por primera vez la enfermedad de Kawasaki (EK) como un síndrome de ganglio linfático mucocutáneo febril agudo con vasculitis autolimitada que afecta de forma principal a bebés y niños, por lo general menores de cinco años. La etiopatogenia de la EK sigue sin ser clara, pero se analiza desde la perspectiva de una interacción de dos características: susceptibilidad genética e infección. Existen reportes de agregación familiar de la enfermedad y una mayor prevalencia en el noreste de Asia, lo que indica susceptibilidad genética que conduce a EK. De hecho, se identificaron varias variantes comunes asociadas con la susceptibilidad a la EK en los pacientes. Por otro lado, se proponen varios factores como desencadenantes de la EK, como la infección.
En 1967, el Dr. Kawasaki describió por primera vez la enfermedad de Kawasaki (EK) como un síndrome de ganglio linfático mucocutáneo febril agudo con vasculitis autolimitada que afecta de forma principal a bebés y niños, por lo general menores de cinco años. La etiopatogenia de la EK sigue sin ser clara, pero se analiza desde la perspectiva de una interacción de dos características: susceptibilidad genética e infección. Existen reportes de agregación familiar de la enfermedad y una mayor prevalencia en el noreste de Asia, lo que indica susceptibilidad genética que conduce a EK. De hecho, se identificaron varias variantes comunes asociadas con la susceptibilidad a la EK en los pacientes. Por otro lado, se proponen varios factores como desencadenantes de la EK, como la infección.Poliangeítis microscópica: características clínicas y resultados a largo plazo de 378 pacientes del Registro del Grupo Francés de Estudio de Vasculitis
1.Introducción
La poliangeítis microscópica (PAM) es una vasculitis necrotizante sistémica de vasos pequeños que pertenece al grupo de vasculitis asociadas a anticuerpos anticitoplasma de neutrófilos (ANCA) (VAA). La nomenclatura revisada de la Conferencia de Consenso de Chapel Hill de 2012 definió la PAM como criterios clínicos e histopatológicos (principalmente síntomas generales, manifestaciones viscerales, que incluyen glomerulonefritis progresiva de forma rápida y hemorragia alveolar, y ausencia de inflamación granulomatosa, a diferencia de la granulomatosis con poliangeítis [GPA, de Wegener] o granulomatosis eosinofílica con poliangeítis [Churg-Strauss]) y ANCA, de especificidad antimieloperoxidasa (MPO) de forma predominante, que están presentes en ~ 80% de los pacientes con PAM.
lunes, 27 de enero de 2020
Moléculas de punto de control inmune Posibles futuras implicaciones terapéuticas en enfermedades autoinmunes
 |
miércoles, 7 de noviembre de 2018
Asociación entre el estrés y la autoinmunidad
| Introducción y objetivos |
Este tipo de trastornos afectan los sistemas corporales, incluida la función inmunológica, con la consiguiente susceptibilidad ante la aparición de otras enfermedades, como por ejemplo los trastornos autoinmunes.
La vacuna para prevenir la enfermedad grave por VRS en lactantes y su impacto en la salud pública
El estudio BERNI, realizado en Argentina, encontró una alta efectividad de la vacuna RSVpreF, y sus resultados se publicaron en The Lancet. ...

-
¡Presentamos nuestra MASTER CLASS! Los invitamos a participar en nuestro evento Master Class de Uso de Anticuerpos Monoclonales y Moléculas...
-
Ante un shock anafiláctico producido por un alérgeno ya no habrá que tener miedo a los inyectores porque el fármaco nasal facilita la admini...
-
Introducción y antecedentes La citología nasal (CN) representa una herramienta diagnostica útil y sencilla de aplicar para el estudio de ...