La urticaria crónica es una dermatitis inflamatoria de la piel y la mucosa, definida como la aparición de ronchas espontáneas, angioedema o ambos, durante más de 6 semanas. Las guías de la Academia Europea de Alergia e Inmunología Clínica, Red Global Europea de Alergia y Asma, Foro Europeo de Dermatología y Organización Mundial de Alergia (EAACI/GA2LEN/EDF/WAO) dividen la urticaria crónica en 2 grupos: urticaria crónica inducible y urticaria crónica espontánea (UCE). La urticaria crónica inducible incluye dermografismo sintomático, urticaria por frío, urticaria por presión retardada, urticaria solar y por calor, angioedema por vibración, urticaria colinérgica, urticaria por contacto y urticaria aquagénica. Las causas de la UCE son con frecuencia desconocidas. La UCE puede ocurrir a cualquier edad, pero es más frecuente en adultos jóvenes y tiene un predominio femenino.
La UCE es la consecuencia de la activación de mastocitos. Los mastocitos activados liberan histamina primero, luego otros mediadores, como el factor activador de plaquetas, los leucotrienos y las prostaglandinas que inducen la activación nerviosa sensorial, la vasodilatación y la extravasación de plasma. Estos efectos son responsables del edema en la dermis, cuyas características clínicas son lesiones urticariales características. En la UCE, los mastocitos se preactivan por medio de una ruta inmunológica (IgE, IgG, complemento) o no inmunológica mediante receptores transmembrana o señales intracelulares. La activación completa de los mastocitos se desencadena por otras múltiples señales, que incluyen infecciones, medicamentos, estrés, alimentos y otros agentes.
Los alimentos pueden ser responsables de la urticaria si son ricos en histamina o si pueden activar los mastocitos mediante la vía no inmunológica e inducir la liberación de histamina. Los alimentos que pueden estar involucrados incluyen queso, pescado, verduras, frutas, chocolate y alcohol (ésta es una lista no exhaustiva). A diferencia de la urticaria aguda relacionada con la alergia alimentaria, el mecanismo de la UCE no es una reacción tipo I mediada por IgE, sino que depende de la dosis, en general es una reacción seudoalérgica tardía a colorantes alimentarios, saborizantes artificiales o conservantes. Los ingredientes naturales no artificiales en los alimentos también pueden causar reacciones seudoalérgicas. Dichas reacciones se asocian con cambios bien demostrados en la permeabilidad gástrica. Se considera que la UCE es en general debida a intolerancia cuando las manifestaciones clínicas mejoran después de 3 semanas de la adherencia estricta a una dieta baja en seudoalérgenos, o si las pruebas de provocación con aditivos alimentarios agravan los síntomas.
El tratamiento de la UCE con frecuencia incluye medicamentos antihistamínicos H1 como tratamiento de primera línea. De acuerdo con las guías, el tratamiento de segunda línea es aumentar la dosis del antihistamínico H1 hasta 4 veces, luego introducir un anticuerpo anti-IgE (omalizumab) o medicamentos inmunosupresores. Hay muchos otros tratamientos que se reportaron de manera anecdótica. Las guías europeas, británica, estadounidense, australiana y de la Organización Mundial de Alergia no recomiendan la dieta para el tratamiento de la UCE, pero las guías asiáticas recomiendan una dieta de exclusión en casos específicos. Esta revisión sistemática se realizó para evaluar el valor de las dietas en el tratamiento de la UCE.
MÉTODOS
Se realizaron búsquedas sistemáticas de artículos originales relacionados con la dieta en la UCE. Se siguieron las guías PRISMA (Elementos preferidos de reporte para revisiones sistemáticas y metaanálisis) para el reporte.
Criterios de elegibilidad
Se incluyeron todos los reportes originales (ensayos controlados aleatorizados [ECA], reportes observacionales, series de casos, reportes de casos y elementos de correspondencia) que describen el efecto de la dieta en UCE con o sin angioedema en niños y adultos. Se excluyeron los reportes de urticaria aguda, urticaria inducible y vasculitis urticarial.
Fuentes de información y búsqueda
En noviembre de 2016, un especialista en información buscó en las bases de datos electrónicas MEDLINE por medio de PubMed (Apéndice S1), EMBASE, CENTRAL y LILACS artículos publicados en idiomas europeos comunes (inglés, francés, español y alemán) de 1995 a noviembre de 2016.
Selección de estudios
De acuerdo con los criterios predefinidos, 2 autores (HC, AM) seleccionaron de forma independiente los reportes de acuerdo con el título, luego el resumen. Después examinaron los textos completos de los reportes seleccionados. Las publicaciones duplicadas se identificaron por varios criterios, como los autores, la ubicación, el título y las características de la intervención. Cualquier discrepancia se resolvió por consenso.
Proceso de recopilación de datos y elementos de los datos
Para cada reporte seleccionado, 2 autores (HC, AM) extrajeron de forma independiente la información sobre el primer autor, año de publicación, revista, país/sitio, diseño del estudio, características de los pacientes, tipo de urticaria, gravedad y duración de la urticaria y comorbilidades. Los datos recogidos sobre la dieta incluyeron pruebas realizadas antes de la dieta, el tipo y la duración de la dieta, la eficacia y los efectos secundarios, las cointervenciones y el seguimiento. Se clasificaron las dietas como sistemáticas cuando la eliminación de alimentos no se basó en pruebas alergológicas y personalizadas cuando la eliminación de alimentos se basó en síntomas gastrointestinales o fue específica para los resultados positivos de las pruebas alergológicas antes de la dieta. Para evaluar la calidad de los reportes de los ECA encontrados, se utilizó la herramienta riesgo de sesgo de la Colaboración Cochrane. Cualquier desacuerdo se resolvió por consenso.
Análisis estadístico
Se planificó realizar un metaanálisis si era posible combinar los resultados de los ECA; de lo contrario, el análisis fue descriptivo, para reportar los datos como frecuencia (%).
RESULTADOS
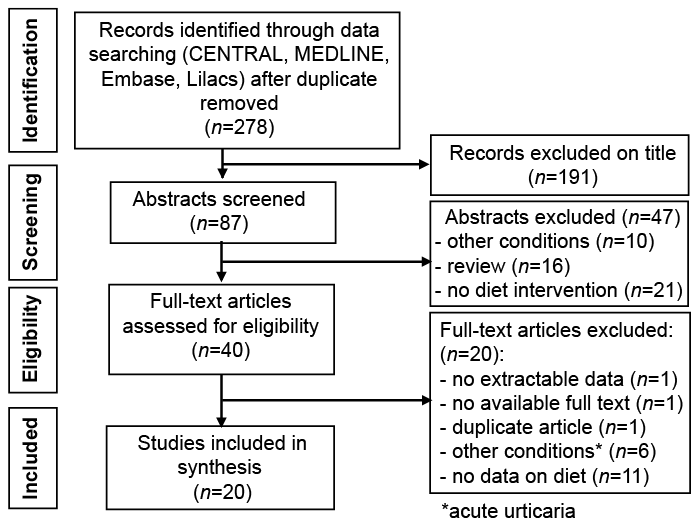
Entre 278 publicaciones seleccionadas, se incluyeron 20 artículos de texto completo (1,734 pacientes) (Fig. 1; Apéndice S2 para las razones para excluir textos completos). Siete de los 20 artículos eran reportes de casos y 13 eran estudios prospectivos. No se encontraron ECA. Las características de las publicaciones incluidas se dan en la Tabla1.
Se identificaron reportes de 3 dietas sistemáticas (que incluyeron 1,668 pacientes) (Apéndice S3 para la descripción de las dietas): dieta libre de seudoalérgenos (DLS; n = 1,555 pacientes), dieta baja en histamina (DBH; n = 223) y dieta sin productos de mar (n = 47); Se incluyeron 157 pacientes en estudios que evaluaron DLS y DBH. Las dietas personalizadas involucraron a 66 pacientes; 3 siguieron una dieta libre de gluten (DLG) para la enfermedad celíaca.
Para las DLS, la duración media de la dieta fue de 3 semanas (rango 3-5 semanas); 74 pacientes (4.8%) mostraron remisión completa (RC) y 575 (37.0%) remisión parcial (RP) al final de la dieta. Los seudoalérgenos se reintrodujeron en 1,171 pacientes, y la recurrencia se observó en 240 (20.5%). La RC y la RP se evaluaron por las puntuaciones de la actividad de la urticaria para todos los pacientes (UAS7 en 191 pacientes, UAS4 en 978, puntuación urticarial en 386). Para 153 pacientes, la RP se definió por la reducción de la ingesta de corticoesteroides y mejor calidad de vida. Para 872 pacientes, se permitieron antihistamínicos H1 si fuera necesario, además de la dieta, y para 244, se permitieron antihistamínicos H1 y esteroides. Para 237 pacientes, la dieta se usó como monoterapia y no se mencionaron las cointervenciones para 202.
Para la DBH, la duración media de la dieta fue de 3 semanas y condujo a RC en 26 pacientes (11.7%) y RP en 98 (43.9%). La remisión también se definió por una puntuación reducida de la actividad urticarial (UAS7 en 157 pacientes, UAS4 en 56, puntuación urticarial en 10). Los desencadenantes de la histamina se reintrodujeron en 157 pacientes, de forma independiente de la respuesta a la dieta, y la UCE reapareció en 66 (42.0%). Se permitieron antihistamínicos H1 en 273 pacientes y 10 pacientes siguieron una dieta de forma exclusiva.
En general, 47 pacientes tenían una dieta sin productos de mar (25, 26), 25 con sensibilización a Anisakis simplex después de una prueba de alergia, sin antecedentes clínicos de alergia alimentaria. La duración de la dieta varió de 3 a 16 meses y condujo a RC en 5 pacientes (10.6%) y RP en 2 (4.3%). Los productos de mar se reintrodujeron en 6 pacientes y en un paciente indujeron la recurrencia de la UCE.
Para las dietas sistemáticas 82/1,671 pacientes (4.9%) mostraron RC después de la dieta y 626 mostraron RP (37.5%). En general, 16 publicaciones no proporcionaron datos sobre el cumplimiento de las dietas. En 4 publicaciones, el número perdido durante el seguimiento fue de 103 de 241 pacientes.
En las 8 publicaciones (66 pacientes) que evaluaron dietas personalizadas, 50 pacientes (75.7%) mostraron RC después de la dieta: 54 reintrodujeron los alérgenos específicos, lo que condujo a la recurrencia de la UCE en 12 (22.2%).
En 16 publicaciones, se realizaron pruebas de alergia antes de la dieta. Éstas siempre se realizaron para dietas personalizadas y se realizaron de forma irregular con las dietas sistemáticas. Las pruebas de alergia consistieron en pruebas cutáneas por punción (PCP), pruebas de IgE específica, o ambas, y las dietas se introdujeron en pacientes con resultados positivos de pruebas de alergia en 8 publicaciones, en pacientes con resultados negativos de las pruebas en 6 publicaciones y en todos los pacientes en 2 publicaciones. En pacientes con DLS y resultados negativos de las pruebas de alergia, 2.7% mostró RC al final de la dieta y 39.4% mostró RP; 20.7% presentó recurrencia después de la reintroducción. No se obtuvieron datos para pacientes con resultados positivos de las pruebas de alergia. Para la DBH, en una publicación, 10 pacientes tuvieron un resultado negativo de las PCP, sin conocimiento de historial clínico de alergia alimentaria: 3 pacientes mostraron RC y 7 PR al final de la DBH. Para los casos específicos de DLG, no se reportaron antecedentes de alergia alimentaria en las 3 publicaciones, pero los 3 pacientes tenían enfermedad celíaca: 2 pacientes con resultados negativos de las PCP a los alérgenos alimentarios mostraron RC al final de la DLG, sin la reintroducción. Un paciente con un resultado positivo en las PCP a la gliadina mostró RC después de su eliminación, pero recurrencia de los síntomas de urticaria después de la reintroducción del gluten. Para otras dietas personalizadas, 32.3% de los pacientes tenían antecedentes de alergia alimentaria; 17.9% tuvo un resultado positivo en la prueba de alergia. La RC se logró en 100% con un resultado negativo en las PCP y 75% con un resultado positivo en las PCP, con 33% de recurrencia después de la reintroducción. Los datos se muestran en la Tabla II.
DISCUSIÓN
Esta revisión sistemática de 20 publicaciones relacionadas con el tratamiento de la UCE con dieta encontró que entre los 1,734 pacientes con UCE, 1,668 tenían una dieta sistemática y 66 una dieta personalizada. Las dietas sistemáticas condujeron a RC en 4.9% de los pacientes y RP en 37.5%. Las dietas personalizadas condujeron a una tasa de RC de 74.6%. Las dietas sistemáticas consistieron en 3 tipos: DLS (RC 4.8% y RP 37.0%), DBH (RC 11.7%, RP 43.9%) y dieta sin productos de mar (RC 10.6%, RP 4.3%). En la mayoría de los estudios, la dieta podría combinarse con otros medicamentos, y ningún estudio comparó la dieta con un brazo de control.
Con respecto a los seudoalérgenos, la hipersensibilidad, una causa sugerida de UCE, es una reacción no inmunológica. La historia clínica no es suficiente para diagnosticar la hipersensibilidad a los seudoalérgenos, y estos casos representan sólo 1-3% de los casos de UCE. Como ayuda diagnóstica, los pacientes con UCE diaria o casi diaria pueden seguir una prueba terapéutica realizada con una dieta libre de seudoalérgenos durante 3 semanas. En esta revisión, la tasa de RC después de 3 semanas fue baja en general (4.8%), pero los criterios para definir RC o RP no se estandarizaron. Además, los criterios de inclusión se limitaron a UCE no inducible, sin distinción de la gravedad o la duración de los síntomas, que son importantes factores pronósticos negativos conocidos. En la UCE, se estima que la remisión natural ocurre en 32% de los pacientes a los 3 años, 34% a los 5 años y 49% a los 10 años. La tasa de remisión de los pacientes que recibieron antihistamínicos H1 en los estudios incluidos en el metaanálisis de la colaboración Cochrane varió entre 10% a 85% según el fármaco utilizado, la posología y el momento en que se evaluó la remisión. Sin un brazo de control reportado para los estudios y con datos faltantes sobre la duración y la gravedad de la UCE, es difícil analizar la tasa de remisión vinculada a la dieta. Debido a la ausencia de una medición regular del resultado durante y después del período de dieta, así como a la falta de seguimiento en la mayoría de los reportes, no se puede evaluar una duración óptima de la dieta y su efectividad a corto y largo plazo. Además, el uso de antihistamínicos, si fuera necesario, se permitió en algunos estudios y no en otros lo que de forma clara interfiere con los datos de eficiencia del régimen.
Evaluar la eficiencia de la DBH es difícil debido a que hay muy pocos pacientes y porque algunos siguieron tanto una DBH como una DLS. La intolerancia a la histamina se sugirió como una causa de UCE, y algunos pacientes reportaron exacerbación con alimentos ricos en histamina. Siebenhaar y colaboradores mostraron que los pacientes con UCE pueden o no beneficiarse al evitar la histamina en su dieta, pero este beneficio no se puede predecir a partir de la experiencia previa de los pacientes de tolerar o no alimentos ricos en histamina. En la mayoría de los pacientes con respuesta, es difícil determinar si la respuesta se debe a la ausencia de histamina en estas dietas, a la evolución natural de la UCE o la evitación de seudoalérgenos. En la actualidad, hay pocos estudios de un grupo después de una DBH y otro de una DLS. Las guías actualizadas sobre la urticaria de EAACI/GA2LEN/EDF/WAO no recomiendan una DLS o DBH porque tales dietas son controvertidas y aún no se probaron en estudios controlados con placebo doble ciego bien diseñados. Recomiendan más investigación sobre el efecto de los ingredientes naturales y artificiales de los alimentos en la causa de la urticaria.
Aunque no se reportaron datos sobre el cumplimiento, la DLS y la DBH parecen ser complicadas de seguir en la vida cotidiana debido a que se excluyen muchos alimentos comunes. A largo plazo, las dietas no serían saludables, con un riesgo de desnutrición, pero faltan datos sobre seguridad con un seguimiento prolongado. Además, no se sabe si una DLS o una DBH mejoran la calidad de vida global incluso con la remisión de la enfermedad.
Existen datos contradictorios sobre la asociación de sensibilización al parásito de pescado A. simplex y la UCE. Dos estudios de 47 pacientes con UCE que siguieron una dieta sin productos de mar arrojaron resultados contradictorios. Esta dieta es simple de seguir, pero excluye los beneficios dietéticos del pescado, en particular para pacientes con hiperlipidemia.
Las dietas personalizadas son más fáciles de seguir que las dietas de amplio espectro, como la DBH o la DLS, pero la dieta se recomienda caso por caso. Esta investigación puede guiarse por el interrogatorio durante el examen clínico. Si la historia clínica estuvo a favor de alergia, se pueden realizar pruebas alergológicas, como PCP, pruebas de IgE sérica específica o reto alimentario oral. Sin embargo, estas urticarias crónicas no deben clasificarse como UCE. Otras dietas personalizadas se aplican solo a casos específicos. La DLG es obligatoria en la enfermedad celíaca.. Fue eficaz para el tratamiento de la UCE asociada con la enfermedad celíaca en los 3 reportes de casos que se encontraron. Una mayor permeabilidad de la mucosa intestinal puede facilitar la absorción de los antígenos, lo que puede inducir síntomas de urticaria por medio de la formación de complejos inmunes circulantes. Los datos fisiopatológicos son controvertidos.
Limitaciones del estudio
La principal limitación de este estudio es que no se encontraron ECA de dietas y ningún estudio que comparara dietas. Por lo tanto, el nivel de evidencia es bajo. En segundo lugar, debido a la heterogeneidad de las duraciones de las dietas, el modo de los resultados y las comorbilidades, fue difícil la comparación de las poblaciones incluidas. También se encontró una alta heterogeneidad con respecto a las pruebas de alergia. Además, en la mayoría de los estudios, se permitieron antihistamínicos H1 en pacientes con una dieta, lo que interfirió con los datos de eficiencia de la dieta. En tercer lugar, las dietas no tuvieron en cuenta los hábitos alimenticios y las diferencias regionales en los alimentos, lo que puede afectar la tasa de éxito. Cuarto, faltan datos para la eficacia a largo plazo debido a la falta de seguimiento a largo plazo o datos faltantes. En quinto lugar, la revisión incluyó sólo reportes de estudios publicados desde 1995; no se incluyeron artículos anteriores. Por último, es cuestionable si los pacientes sometidos a dietas personalizadas tenían UCE genuina.
Conclusiones
Existe evidencia del beneficio de las dietas en la UCE sólo en pacientes individuales con síntomas clínicos, pero el nivel de evidencia es bajo para el beneficio de las dietas sistemáticas en la UCE, debido a que faltan ensayos controlados sistemáticos doble ciego de la dieta. En la práctica diaria, se recomienda preguntar a los pacientes si pueden identificar alérgenos alimentarios específicos en su dieta. Si es así, se recomienda una dieta personalizada que omita estos alérgenos alimentarios identificados. Si no, no se recomienda ninguna dieta. Se necesita más investigación en términos de ECA de dietas sistemáticas, y tener en cuenta los sesgos relacionados con las cointervenciones farmacológicas y la evaluación del cumplimiento de la dieta.
Effect of Diet in Chronic Spontaneous Urticaria: A Systematic Review
Hélène Cornillier, Bruno Giraudeau, Mahtab Samimi, Stéphane Munck, Florence Hacard, Annie-Pierre Jonville-Bera, Marie-Hélène Jegou, Gwenaëlle d'Acremont, Bach-nga Pham, Olivier Chosidow, Annabel Maruani
Pages: 127-132
Centro Regional de Alergia e Inmunología Clínica CRAIC, Hospital Universitario “Dr. José Eleuterio González” UANL, Monterrey, México
Dra. Med. Sandra Nora González Díaz Jefe y Profesor
Dra. Rosalaura Virginia Villarreal González Profesor
Dra. Ligia Libeth Carrasco Díaz Residente 1er Año
Dra. Alejandra Macías Weinmann Profesor




No hay comentarios:
Publicar un comentario
Nota: solo los miembros de este blog pueden publicar comentarios.