1. Introducción
 |
| La citología del epitelio nasal normal bajo microscopía óptica (×400) |
La azelastina muestra una alta eficacia clínica y muy buena tolerabilidad en adultos y niños tanto en administración sistémica como tópica. Sin embargo, la forma de administración intranasal permite obtener una concentración alta del compuesto de manera directa en el sitio del proceso inflamatorio en curso y sirve para limitar los posibles efectos secundarios causados por la exposición sistémica. Además, la azelastina tópica muestra mejores efectos terapéuticos para aliviar los síntomas de la rinitis alérgica en comparación con los antihistamínicos orales y también muestra un inicio de acción más rápido que las preparaciones de corticoesteroides intranasales.
Los informes previos sobre la evaluación citológica de los efectos de la terapia tópica con clorhidrato de azelastina en la rinitis se basan en datos obtenidos del análisis de lavados recogidos de pacientes después de la provocación con alérgenos, realizados para el efecto de este compuesto sobre el número de células inflamatorias y la expresión de moléculas de adhesión. El método de lavado permite obtener un número alto de células asociadas de manera débil a la mucosa nasal–células inflamatorias, con la excepción de los basófilos y las células cebadas, cuya ausencia se explica por el complicado método de obtención de muestras, que favorece el daño celular. Por el contrario, el porcentaje de células epiteliales identificadas en el lavado nasal es muy bajo. El mayor porcentaje de células epiteliales se obtiene mediante la técnica de hisopado (citología exfoliativa-NC), que proporciona más información sobre las células epiteliales vivas en comparación con otros métodos citológicos. Además, el área de recolección con hisopos es más grande de forma relativa en comparación con la biopsia.
Este estudio tuvo como objetivo analizar el efecto de la terapia con clorhidrato de azelastina local sobre las células de la mucosa nasal de pacientes con síntomas crónicos de rinitis alérgica (RA) y rinitis no alérgica (NAR) y se utilizó material obtenido por citología exfoliativa. Tanto antes como después del tratamiento con azelastina, se analizó en detalle la composición celular del epitelio nasal, así como los cambios morfológicos en las células individuales. Las células columnares, que constituyen la primera línea de defensa y son las primeras en responder a diversos factores, se evaluaron de manera minuciosa.
2. Materiales y métodos
2.1. Diseño del estudio y participantes
La investigación se realizó en cooperación con un alergólogo de la Clínica de Alergia, Clínica Médica Especializada Militar SP ZOZ en Kielce. El estudio se aceptó por el Comité de Bioética de la Universidad Jan Kochanowski de Kielce (nº 45/2011). El período de investigación abarcó los meses de abril a junio. Se realizaron hisopos nasales (después de obtener el consentimiento informado) durante una visita de rutina al consultorio médico en 40 pacientes (14 niñas y 26 niños) de 7 a 14 años (mediana de 11.5 años) con síntomas de rinitis crónica. El estudio se llevó a cabo durante los síntomas clínicos graves de rinitis, al menos 1 semana después de la interrupción del fármaco. También se realizó citología nasal en 10 personas sanas (5 mujeres y 5 hombres, con edades comprendidas entre 5 y 22 años, mediana de 14.20 años), sin síntomas de rinitis, que constituyeron el grupo control. Los resultados del grupo control correspondieron a la descripción de la mucosa nasal sana. A partir de los citogramas y la comparación de los resultados del grupo control con los resultados de los pacientes con rinitis, así como los criterios presentados en la tabla (Tabla 1), se distinguieron dos grupos de pacientes: 10 personas con un cuadro citológico similar indicativo de rinitis alérgica (RA) y 10 personas cuyos cambios citológicos sugerían rinitis no alérgica/vasomotora (RNA/RVM) (también conocida como idiopática). La naturaleza atópica de la rinitis en pacientes con RA se confirmó mediante una respuesta positiva a los alérgenos de los ácaros del polvo doméstico y a los alérgenos comunes contenidos en el polen de las plantas en una prueba cutánea por punción (PCP) y la prueba inmunoenzimática Polycheck para detectar la presencia de IgE específica a alérgenos (Biocheck GmbH, Münster, Alemania). Por el contrario, los pacientes con RNA/RVM mostraron una falta de respuesta positiva en los estudios mencionados.
Los pacientes con rinitis definida calificaron para el tratamiento con clorhidrato de azelastina en aerosol, que se aplicó por vía intranasal por la mañana y por la noche (equivalente a 0.56 mg del compuesto por día). Después de 4 semanas de tratamiento, se volvieron a tomar hisopos a los pacientes.
2.2. Metodología de realización de hisopos y su evaluación
De cada paciente se tomaron dos hisopos de la superficie de la mucosa nasal y se utilizó un cepillo citológico estéril (Jiangsu Yada Technology Group Co, Ltd., Yangzhou, China), de modo preciso de la parte media del cornete nasal inferior, que tiende a tener un número significativo de células y una proporción normal de células ciliares a células caliciformes. Se puede obtener un hisopo correcto (material rico en células adecuado para el análisis microscópico) si se gira el cepillo con una presión moderada sobre la superficie de la muestra para recolectar todas las células, es decir, las que construyen el epitelio nasal adecuado y las células inflamatorias, presentes en grandes cantidades en condiciones patológicas. Después, el material se extendió de manera manual en una capa delgada sobre 2/3 de la superficie del portaobjetos desengrasado en un solo movimiento paralelo a su borde (se evitó la aplicación repetida del material en el mismo lugar). Los hisopos obtenidos se tiñeron y se utilizaron dos métodos: Papanicolaou para la diferenciación de células epiteliales (células columnares, células caliciformes, células escamosas, células basales) y May-Grünwald-Giemsa (MGG) para la detección de células inflamatorias, así como bacterias, esporas e hifas fúngicas. Las preparaciones se analizaron y se utilizó un microscopio óptico Nikon ECLIPSE 80i (Nikon Instruments) con un sistema de análisis de imágenes digitales Nikon Nis Elements D a ×400, después de una evaluación previa de la calidad del portaobjetos a un aumento menor (×100). En caso de duda diagnóstica, las células se examinaron por inmersión (×1000). Con el fin de detectar todos los cambios significativos para fines diagnósticos, se leyeron de manera cuidadosa todas las superficies de los campos de visión del microscopio seleccionados al azar (después de identificar de modo previo los campos con distribución celular uniforme a bajo aumento). Se analizaron todos los citotipos posibles de la mucosa nasal en cada campo de visión. Se evaluó la presencia de neutrófilos, eosinófilos, basófilos, linfocitos, monocitos y células cebadas. Sin embargo, entre las células epiteliales, se diferenciaron tanto las células del epitelio cilíndrico pseudoestratificado ciliado (células columnares, células caliciformes, células basales) como las células del epitelio escamoso estratificado (células superficiales y células procedentes de capas más profundas del epitelio). Durante la evaluación morfológica, se prestó especial atención a las células epiteliales, y los cambios analizados se enfocaron al núcleo celular (cambio de tamaño, cariorrexis, formas bi y multinucleadas, cambios típicos de la apoptosis) y al citoplasma (cambio en la tinción, presencia de vacuolas). Además, se evaluó un área característica por encima del núcleo llamada estría supranuclear (ESN) hipercromática en las células ciliares, así como el estado del aparato ciliar. Cabe mencionar que el método utilizado para la recolección de muestras para pruebas citológicas se diseñó de modo original para el estudio de cilios debido a su invasividad baja y precisión alta. El número total de células contadas una vez por portaobjetos (por paciente) fue de 500. Sólo se verificó la presencia de células ciliares con un área hipercromática (células ESN+) en 100 células ciliares. Con el fin de obtener los resultados más confiables en cada preparación, las células se contaron por triplicado, y el resultado final para cada característica analizada fue el valor promedio. Los resultados del análisis se presentaron en citogramas y fotos.
2.3. Análisis estadístico
El análisis estadístico de los resultados del estudio se realizó mediante análisis de varianza de una vía (ANOVA) con múltiples comparaciones post-hoc y se utilizó la prueba de Tukey. Las diferencias se consideraron significativas de forma estadística a p < 0.05. Para el análisis de los datos se utilizó el programa Statistica 13.3 (StatSoft, Cracovia, Polonia).
3. Resultados
3.1. Análisis de las células de la mucosa nasal de pacientes con síntomas de rinitis a partir de hisopos tomados antes del tratamiento: evaluación en relación con el grupo control
3.1.1. Citograma normal de la mucosa nasal
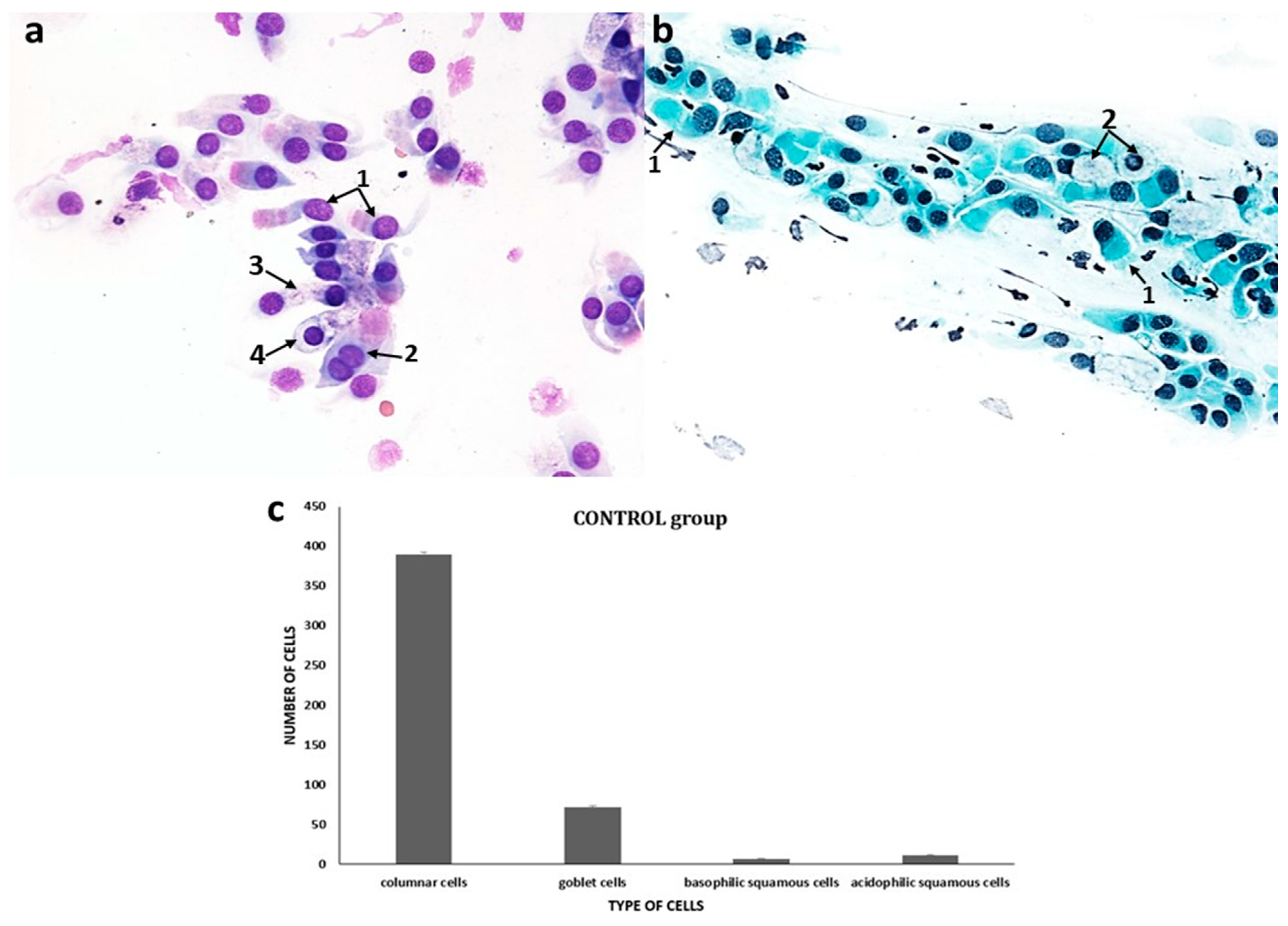
El estudio citológico del grupo control mostró una clara dominancia de células del epitelio cilíndrico ciliado pseudoestratificado, es decir, 72 células caliciformes y 410 células columnares restantes con una relación MUC/CIL normal de 1:6 (Figura 1c). Las células ciliadas se identificaron por su forma cilíndrica característica y la presencia de cilios (Figura 1a,b). En las células ciliares, estaba presente un halo perinuclear en forma de un área clara alrededor del núcleo (Figura 1a), así como un aparato ciliar normal y una estría supranuclear hipercromática, que tiene un tono rojo-fucsia en la tinción de May-Grünwald-Giemsa (MGG) (Figura 1a), mientras que en la tinción de Papanicolaou, la ESN es visible como una lucencia estrecha sobre el núcleo celular (Figura 1b). El porcentaje de células positivas para la ESN fue 89.7 % (Figuras 12d y 13d). Las células cilíndricas individuales mostraron características de vacuolización en el citoplasma (cuatro células), mientras que no se observaron células apoptóticas (Figuras 12c y 13c).
3.1.2. Perfil citológico de la rinitis alérgica (RA)
En comparación con la imagen de control, los hisopos de pacientes con síntomas de rinitis alérgica mostraron numerosos cambios en el epitelio cilíndrico pseudoestratificado ciliado, es decir, en forma de una reducción significativa en el número de células columnares a 72 (p ≤ 0.0001) y células caliciformes a 24.6 (p ≤ 0.0001), y al mismo tiempo, una alteración en la relación MUC/CIL, que era de manera aproximada 1:3 (Figura 12a). Las células columnares mostraron diferencias morfológicas muy significativas, como atrofia del citoplasma o contorno borroso, daño al aparato ciliar (ausencia o rarefacción) y ausencia de estrías supranucleares (ESN) hipercromáticas (Figuras 2b, c y 3b-e). El porcentaje de células con área hipercromática visible (células ESN+) disminuyó de forma estadística hasta 17.5 % (p ≤ 0.0001) en comparación con el valor de control (Figura 12d). La imagen mostraba de manera notoria la presencia de células columnares muy numerosas en la etapa de apoptosis: de manera aproximada 46 células/72 células columnares en total (Figura 12c), lo que, en comparación con el control, fue un resultado significativo (p ≤ 0.0001) de forma estadística. La apoptosis se confirmó por cambios como la contracción celular y el aumento del citoplasma basófilo, el núcleo celular picnótico y condensado, así como la presencia de cuerpos criolos (Figura 2d,e). Además, se podían ver numerosos núcleos libres de estas células (Figuras 2e y 3a,b), nucleolos agrandados (Figura 3d) y vacuolización nuclear (Figura 3a). Las células caliciformes mostraron signos de hinchazón (Figuras 2c y 3c).
Los cambios significativos también afectaron a las células del epitelio escamoso estratificado, ya que se observó un aumento en el número de células superficiales con citoplasma acidófilo a 39.8 (p ≤ 0.0001) y un aumento de más de 10 veces en el número de células basófilas originadas en las capas más profundas del epitelio a 77.2 (p ≤ 0.0001) (Figuras 2e y 12a). Algunas de las células escamosas se caracterizaron por la presencia de núcleos con características de descomposición granular (cariorrexis) (Figura 3b) y la presencia de cambios de vacuolización en el citoplasma (Figura 2e). Las células con cambios de vacuolización constituyeron un número significativo de forma estadística (16.7) (p ≤ 0.0001) en comparación con el control (Figura 12c).
En el citograma analizado, el cambio dominante fue un aumento significativo de forma estadística en el número de neutrófilos a 229 (p ≤ 0.0001) (Figuras 2f, 3f y 12a), que constituyeron de manera aproximada 46 % de todas las células analizadas. Entre las células inflamatorias también estuvieron presentes los eosinófilos, incluidos los que tenían características de degranulación (Figuras 2a, b, f y 3e, f), cuyo número aumentó de manera significativa a 55 (p ≤ 0.0001) en comparación con el control (Figura 12a), mientras que los basófilos, linfocitos y monocitos se observaron menos abundantes (Figuras 3f y 12a). También destacan las células cebadas degranuladas (Figura 3e) y los macrófagos (Figura 3f). Otros cambios observados fueron las bacterias, que estaban presentes en grupos pequeños individuales dispersos por la superficie de la preparación (Figura 2a), así como los eritrocitos (Figura 3b, c, f) y los granos de polen de diente de león (Figura 3d).
3.1.3. Perfil citológico de la rinitis no alérgica/vasomotora (RNA/RVM)
En comparación con el control, el cambio dominante fue un aumento significativo de forma estadística en el número de células caliciformes a 119.8 (p ≤ 0.0001) con una reducción simultánea en el número de células columnares a 270.1 (p ≤ 0.0001) (Figura 13a), lo que indicó una alteración significativa en la proporción de estas células en el epitelio ciliado, y la relación MUC/CIL fue de 1:2. Las células caliciformes mostraban signos de hinchazón grave debido a que estaban llenas de una gran cantidad de moco (Figuras 4b y 5a). Las células columnares se caracterizaron por límites celulares borrosos, así como por atrofia del citoplasma (Figuras 4d y 5c,d), por lo que los núcleos libres de células estaban presentes en los hisopos (Figura 4a). Otras características patológicas fueron el agrandamiento del nucléolo (Figura 5c), la vacuolización nuclear (Figura 5a) y el daño al aparato ciliar (ausencia o rarefacción de los cilios) (Figuras 4d y 5a-e). Las células ESN positivas constituyeron sólo de manera aproximada 10 %, lo que fue un cambio significativo de forma estadística en comparación con el control (p ≤ 0.0001) (Figura 13d). También se demostró la presencia de células metaplásicas (Figura 5b). Sólo las células columnares individuales tenían características apoptóticas, es decir, citoplasma encogido y basófilo, núcleo celular picnótico y condensado (también con características de fragmentación) (Figura 4c, f).
Las imágenes analizadas mostraron numerosos cambios en el epitelio escamoso estratificado. Hubo un aumento en el número de células acidófilas superficiales, también con una sombra nuclear prominente, a 35.2 (p ≤ 0.0001) y en el número de células basófilas originadas en las capas más profundas del epitelio a 29 (p ≤ 0.0001) (Figuras 4a y 13a). También se demostraron numerosos cambios degenerativos en estas células, como la vacuolización en el citoplasma (Figura 4d), la vacuolización nuclear (Figura 5e), las células binucleadas (Figura 4e) y las células en apoptosis (Figura 4a). En general, el número de células epiteliales con vacuolización y cambios apoptóticos fue insignificante de forma estadística y ascendió a 6.4 y 3.3, de manera respectiva (Figura 13c).
El análisis citológico mostró un aumento significativo de forma estadística de neutrófilos a 45.9 (p ≤ 0.0001) (Figuras 4c, 5f y 13a), así como la presencia de numerosos eritrocitos dispersos en la superficie del preparado (Figura 53) y granos de polen de pino (Figura 5d).
3.2. Análisis de las células de la mucosa nasal de pacientes con síntomas de rinitis a partir de hisopos tomados después del tratamiento con clorhidrato de azelastina: evaluación en relación con el estado antes del tratamiento
3.2.1 Cambios inducidos en las células de la mucosa nasal de pacientes con rinitis alérgica (RA)
En comparación con la condición previa al tratamiento, se observaron cambios en la población de células de la mucosa nasal, de modo definitivo a favor de las células del epitelio cilíndrico pseudoestratificado ciliado. Hubo un aumento significativo en el número de células columnares a 290.9 (p ≤ 0.0001) de forma estadística, que formaban grupos más grandes y tenían citoplasma teñido de manera notoria y bien contorneado (Figuras 6d y 12b) y un aumento en el número de células caliciformes a 47.5 (p ≤ 0.0001), que no mostraron signos de hinchazón (Figuras 6d, 7b,d y 12b). Al mismo tiempo, hubo un aumento significativo de forma estadística en el porcentaje de células con estría supranuclear hipercromática visible y aparato ciliar normal a 75 % (p ≤ 0.0001) (Figuras 6d, 7c,d y 12d). De manera adicional, estaban presentes las siguientes células: basales (Figuras 6b y 7b), binucleadas (Figura 6c), multinucleadas (Figuras 6f y 7d), con un núcleo celular inflamado (Figura 7f) y en la etapa de división celular (Figura 6e).
Un cambio cualitativo significativo observado en las células cilíndricas fue la intensificación de los cambios de vacuolización en el citoplasma (75.2 células), lo que supuso un resultado muy significativo (p ≤ 0.0001) de forma estadística (Figura 12c). Las células contenían una sola vacuola grande (Figura 10d) o las vacuolas eran tan numerosas que las células tenían un citoplasma transparente (Figura 10a,c). Llamó la atención la presencia de vacuolas con contenido visible de manera notoria en su luz, que se produjo en el citoplasma de las células columnares (Figura 10a) y de las células escamosas (Figura 10b). Cabe señalar que entre las células vacuoladas visibles en la tinción de MGG, se demostró la presencia de formas con un área ensanchada de modo significativo con un brillo regular del citoplasma en el sitio de la estría supranuclear (Figura 10e,f). En las células cilíndricas, había un área clara característica alrededor del núcleo, el llamado halo perinuclear (Figura 10c), y no se detectaron cambios típicos de la apoptosis.
Al mismo tiempo, el número de células del epitelio escamoso estratificado disminuyó (Figura 12b), es decir, las células basófilas a 10.9 (p ≤ 0.0001) y las células acidófilas a 22.4 (p ≤ 0.0001). Se observaron células con cambios apoptóticos (Figura 6b), cuyo número disminuyó de manera significativa a 4.5 (p ≤ 0.0001) (Figura 12c).
Las imágenes analizadas mostraron la presencia de células inflamatorias, como neutrófilos y eosinófilos (sin signos de degranulación) (Figuras 6a y 7a); sin embargo, su número se redujo a 106.9 y 19.9, de manera respectiva (Figura 12b), los cuales fueron resultados significativos (p ≤ 0.0001) de forma estadística. No hubo cambios significativos en el número de basófilos, linfocitos o monocitos (Figura 12b). Los granos de polen de diente de león a menudo estaban presentes en los hisopos (Figura 7eb).
3.2.2. Cambios inducidos en las células de la mucosa nasal de pacientes con rinitis no alérgica/vasomotora (RNA/RVM)
El análisis citológico de la mucosa nasal en los pacientes estudiados después de la finalización del tratamiento mostró numerosos cambios. El epitelio ciliado se modificó de manera significativa, es decir, el número de células caliciformes se redujo a 52.6 (p ≤ 0.0001), mientras que el número de células columnares aumentó a 340.5 (p ≤ 0.0001), lo que mejoró la relación MUC/CIL (1:6) (Figura 13b). Las células columnares mostraron diferenciación morfológica en células binucleadas y multinucleadas (Figuras 8b y 9b), células con núcleos inflamados (Figura 9e) y células basales (Figura 8c). Además, las células columnares formaban grupos más grandes (Figura 8d), tenían un aparato ciliar normal y una estría supranuclear hipercromática visible (Figuras 8a y 9c). El porcentaje de células positivas para ESN aumentó de manera significativa hasta 51.4 % (p ≤ 0.0001) (Figura 13d). Numerosos cambios de vacuolización visibles en el citoplasma como espacios no teñidos fueron muy característicos de las células columnares, lo que resultó en un brillo fuerte del citoplasma (Figura 11e,f). Se identificaron vacuolas con contenido de color oscuro en algunas células (Figura 11c). El número de células vacuoladas aumentó de manera significativa a 109 (p ≤ 0.0001) (Figura 13c). Cabe destacar el área ensanchada de manera significativa con un brillo regular del citoplasma de modo preciso en el sitio de la estría hipercromática (Figura 11a), así como la presencia de numerosas vacuolas en esta área (Figura 11b, d). Había un halo perinuclear en las células columnares (Figura 11a,c). No se detectó la presencia de células columnares con cambios apoptóticos.
Se observaron cambios significativos en las células del epitelio escamoso estratificado de manera estadística (Figuras 8c y 13b): una reducción en el número de células basófilas y acidófilas a 7.9 y 13.4, de manera respectiva, lo que, en ambos casos, fue un resultado muy significativo (p ≤ 0.0001) de forma estadística. El análisis morfológico mostró la presencia de células escamosas en la etapa apoptótica (Figuras 8f y 9d), cuyo número aumentó de manera significativa a 41.5 (p ≤ 0.0001) (Figura 13c). Algunas células mostraron la presencia de cambios de vacuolización en el citoplasma (Figura 11b).
En las preparaciones analizadas estaban presentes células inflamatorias, como los neutrófilos, cuyo número aumentó de manera significativa a 83.2 (p ≤ 0.0001) (Figuras 8c, 9f y 13b), y linfocitos y monocitos, que ocurrieron en número menor pero significativo de forma estadística (Figuras 9f y 13b). Se identificaron granos de polen de pino en los hisopos (Figuras 8e y 9a).
4. Discusión
El tratamiento adecuado de determinados tipos de rinitis depende del diagnóstico preciso y personalizado de los pacientes. La frecuencia relativa y el curso clínico de la rinitis alérgica (RA) y la rinitis no alérgica (NAR) son similares, lo que dificulta su diferenciación. Además, el término “rinitis no alérgica” representa un grupo heterogéneo de afecciones con diferentes desencadenantes y diferentes fisiopatologías, que causan síntomas nasales similares y, por lo tanto, a menudo están infradiagnosticadas. A su vez, la RA puede mostrar diferentes formas y gravedad de la inflamación de acuerdo con la sensibilización alérgica y la estación del año. Diferenciar entre rinitis alérgica y no alérgica es de suma importancia para clasificar mejor la patología del paciente y así determinar la forma adecuada de tratamiento en función de la población celular dominante.
La citología exfoliativa nasal es una herramienta sencilla para evaluar los aspectos normales y patológicos de la mucosa nasal mediante la identificación y el recuento de citotipos individuales y el estudio de su morfología. Los hallazgos citológicos se utilizan de modo general para identificar los mecanismos que desempeñan un papel fundamental en el desarrollo de la rinitis y para relacionar el cuadro citológico con la patología nasal. La literatura disponible contiene información sobre el papel del citodiagnóstico en la diferenciación de AR y NAR, pero la mayoría de los estudios se refieren a la identificación de eosinófilos para reducir el diagnóstico diferencial con otros tipos de rinitis. Sin embargo, faltan datos cuantitativos detallados sobre otros citotipos de la mucosa nasal, de manera especial las células residentes, así como datos sobre los cambios morfológicos en las células de ambas formas de rinitis, que pueden ser muy importantes para el diagnóstico y tratamiento de estas enfermedades.
De modo más importante, la citología nasal es una prueba objetiva recomendada por ARIA que permite el seguimiento del tratamiento médico en diversas formas de enfermedades nasales. También puede ser una herramienta útil para fines de investigación. En la literatura, se prestó poca atención al estudio citológico realizado con el fin de conocer nuevos mecanismos de acción de los fármacos administrados por vía intranasal identificados a nivel celular en el sitio de su acción directa, en la mucosa nasal. Hasta el momento, no se describieron cambios citológicos detallados en la mucosa nasal en pacientes con rinitis no alérgica/vasomotora y pacientes con rinitis alérgica.
Las preparaciones de los pacientes pertenecientes a ambos grupos analizados tuvieron muy buena celularidad, lo que permitió un análisis exhaustivo y la obtención de resultados fiables necesarios para establecer perfiles citológicos detallados y, en una etapa posterior de la investigación, evaluar de forma fiable los efectos de la terapia.
En los hisopos de los pacientes del grupo RA antes del tratamiento, los neutrófilos fue el citotipo predominante (Figuras 2f, 3f y 12a), mientras que los eosinófilos, a menudo con características de degranulación, estuvieron presentes en números cuatro veces menores (Figuras 2a, b y 3e,f). Como es bien sabido, los eosinófilos son un marcador importante de inflamación alérgica, pero la literatura carece de criterios precisos para identificar la eosinofilia nasal. Los resultados se confirmaron por el estudio de Zyla, donde el porcentaje de estas células en hisopos de pacientes con rinitis estacional alérgica estaba en el rango de 5-10 % y se correlacionó de modo significativo con la presencia de síntomas clínicos de alergia. Según los informes de Mierzejewska y Bartoli, la eosinofilia en hisopos es más sensible y específica para detectar rinitis alérgica en comparación con la biopsia. De modo actual, también se destacó la implicación de los neutrófilos en el desarrollo de la inflamación alérgica. Algunos estudios demostraron que en la nariz de pacientes con síntomas alérgicos durante la temporada alta de polen, una parte significativa de las células inflamatorias se atribuye a los neutrófilos, que superan en número a los eosinófilos. De manera similar a este estudio, Ciprandi y Chen demostraron de forma independiente niveles elevados de neutrófilos en relación con eosinófilos en la mucosa nasal como consecuencia de la exposición continua de nivel bajo a alérgenos de ácaros del polvo doméstico (APD). Al mismo tiempo, la presencia de otras células inflamatorias confirmadas en estos estudios, es decir, linfocitos (Figura 3f), macrófagos (Figura 3f) y células cebadas (Figura 3e), indica la gravedad de la reacción alérgica. La gravedad de la rinitis alérgica se asocia con un número variable de células identificadas en la citología nasal; de manera especial en la RA moderada y grave, había un aumento significativo del número de células cebadas y linfocitos. La presencia de numerosos eritrocitos (Figura 3b,c,f), que indican hinchazón de la mucosa nasal, también confirman la intensa inflamación en los hisopos examinados.
La liberación de varios mediadores de las células acumuladas durante la fase tardía de la reacción alérgica nasal es responsable tanto de los síntomas de la rinitis alérgica como de otros cambios patológicos en el epitelio nasal. Por lo tanto, una característica constante de los hisopos de pacientes con RA fueron los cambios en el epitelio ciliado mostrados en este estudio. Las células columnares mostraron signos de degeneración confirmados por numerosos cambios en el perfil morfológico. Más de la mitad de las células columnares tenían características apoptóticas típicas (Figuras 2d,e y 12c), y la muerte de estas células por apoptosis también se confirmó por los cuerpos de Creola (Figura 2d). Estos cambios se correlacionaron con una reducción significativa de las células del epitelio ciliado y una alteración de la relación MUC/CIL (Figura 12a). Es cierto que las células caliciformes mostraron características de hinchazón (Figuras 2c y 3c), pero después de todo no se confirmaron las características de la metaplasia mucípara. A su vez, los cambios demostrados en las células columnares vivas incluyen atrofia del citoplasma y su contorno poco claro (Figura 3a,e), cambios de vacuolización en el núcleo celular (Figura 3a), nucleolos agrandados (Figura 3d) y la presencia de núcleos celulares libres (Figuras 2e y 3a,b), que son típicos de cambios degenerativos reactivos, que a menudo acompañan a la biocenosis alterada. Es cierto que se demostró la presencia de bacterias en los preparados analizados, pero se trataba de pequeños grupos individuales (Figura 2a), lo que debe considerarse una consecuencia de la disfunción del transporte mucociliar. Sobre esta base, también fue posible excluir un agente infeccioso como causa de rinitis en los pacientes examinados. La alteración del aclaramiento mucociliar fue, a su vez, el resultado del daño al aparato ciliar en las células columnares, y esto se confirmó por la ausencia de la estría supranuclear hipercromática (Figuras 2b,c y 3b-e). De acuerdo con la literatura, esta área hipercromática se forma por componentes proteicos del aparato ciliar. La desaparición de la estría supranuclear se observa en pacientes con trastornos de la mucosa nasal y es una expresión de fenómenos de angustia relacionados con la deficiencia de proteínas ciliares y la pérdida (amputación) o rarefacción del aparato ciliar. En estos estudios, se estimó el número de células con una ESN distinta (células ESN+), que se redujo de manera firme en comparación con el control (Figura 12d). La célula ciliar está muy diferenciada en comparación con otros citotipos de la mucosa respiratoria y es la más afectada por los procesos degenerativos durante las enfermedades inflamatorias. Desde el punto de vista celular, diversos estímulos, como alérgenos, infecciones y factores fisicoquímicos o irritantes, que actúan sobre la mucosa nasal afectan primero a las células ciliadas, lo que provoca cambios significativos en ellas. Un marcador de las modificaciones celulares del epitelio nasal fue la presencia muy numerosa de células escamosas en diversas etapas de desarrollo (Figuras 2e y 12a). Dado que no se detectó ningún estadio de células metaplásicas en los hisopos examinados, esto puede sugerir que la aparición de células epiteliales escamosas es el resultado de cambios inflamatorios ya existentes. Según lo informado por Myszkowska, en pacientes con rinitis alérgica, las células epiteliales escamosas pueden aparecer en mayor número debido a la reacción de la mucosa nasal sensible a los alérgenos transportados por el aire a los que el paciente es alérgico. Además, la vacuolización citoplasmática (Figura 2e) y la ruptura del núcleo celular (cariorrexis) (Figura 3b) demostradas en células escamosas son ejemplos de cambios degenerativos en condiciones inflamatorias.
Los hisopos de pacientes con NAR antes del tratamiento mostraron numerosos cambios en el epitelio cilíndrico pseudoestratificado ciliado. A diferencia de la RA, aquí se caracterizó un aumento de dos veces en el número de células caliciformes inflamadas (Figuras 4b y 5a), con una reducción simultánea de las células columnares (Figura 13a). Tanto las células columnares como las secretoras de moco representan la primera línea de defensa localizada en las vías respiratorias bajo ciertas condiciones, lo que determina la remodelación del epitelio mucoso a favor de las células secretoras de moco. El mecanismo dominante para el aumento en el número de estas células es la conversión de células columnares en células caliciformes, lo que se denomina metaplasia mucípara. Tanto la estimulación crónica de las vías respiratorias con irritantes como los estímulos externos agudos pueden aumentar el número y el tamaño de las células caliciformes, así como la cantidad intracelular de mucina. Los datos obtenidos confirman rinitis vasomotora, también llamada rinitis perenne no infecciosa no alérgica o rinitis idiopática. Un mayor porcentaje de células caliciformes en la rinitis no alérgica no infecciosa también se confirmó por el equipo de Canakcioglu, pero según ellos, ésta es la única diferencia significativa en el cuadro citológico entre pacientes con RNA y RA, lo que a su vez contrasta con estos hallazgos. La rinitis vasomotora se caracteriza por distintos síntomas de obstrucción y congestión nasal, de ahí la presencia de numerosos eritrocitos en los hisopos analizados (Figura 5e). El daño al epitelio ciliado también se evidencia por la metaplasia escamosa, que implica el reemplazo del epitelio cilíndrico con epitelio escamoso estratificado; esto también se confirmó en los hisopos analizados por la presencia de células metaplásicas (Figura 5b) y un mayor número de células escamosas (Figuras 4a y 13a). Tales cambios pueden explicarse por el impacto crónico de factores externos que causan hipersensibilidad de la mucosa nasal. De manera similar, en el estudio de Myszkowska, se demostró metaplasia de células escamosas en el cuadro citológico de un paciente con rinitis no alérgica bajo la influencia de irritantes volátiles como una mezcla de fragancias. De manera análoga al grupo con rinitis alérgica, en los hisopos examinados, las células columnares mostraron anomalías típicas de condiciones patológicas, como límites celulares borrosos y atrofia del citoplasma (Figura 5c, d), un núcleo de células libres (Figura 4a) o un nucléolo agrandado (Figura 5c). La similitud también se refería al daño al aparato ciliar (Figuras 4d y 5a-e), que se reflejó en una reducción significativa en el porcentaje de células ESN positivas, de manera sútil inferior al del grupo RA (Figura 13d). Según lo reportado por Gelardi, el porcentaje de células con estría hipercromática visible disminuyó en las preparaciones citológicas de la mucosa nasal afectadas por procesos inflamatorios o degenerativos, de acuerdo con la gravedad del cuadro patológico. Los hisopos de los pacientes con RNA no mostraron un aumento en el número de células columnares apoptóticas (Figuras 4c,f y 13c), lo que contrasta con el grupo RA. A su vez, los ligeros cambios apoptóticos y de vacuolización afectaron a las células escamosas (Figuras 4a,d, 5e y 13c) y fueron una manifestación de degeneración característica de la inflamación, similar a la presencia de formas binucleadas observadas en estas células (Figura 4e).
En el material examinado, la población celular patológica era bastante numerosa en neutrófilos (Figuras 4c, 5f y 13a). Resultados similares se obtuvieron por Gelardi, que mostró que el citograma rinológico de un niño con rinitis aguda o crónica no alérgica, en comparación con personas sanas, puede presentar un mayor porcentaje de neutrófilos y una inversión de la proporción de células ciliadas y caliciformes a favor de estas últimas, lo que también es una confirmación de la metaplasia mucípara discutida de manera previa. La ausencia de otras células inflamatorias en los hisopos analizados se respalda por la literatura, ya que según estudios previos, los pacientes diagnosticados de RVM crónica y síntomas de rinitis crónica de un año o más de duración se caracterizan por citología nasal negativa para eosinófilos. El conocimiento de la fisiopatología de los subtipos de RNA y su diferenciación es bastante extenso, pero la literatura carece de información detallada sobre el cuadro citológico de la RVM, por lo que los resultados de este estudio complementan los datos en esta área.
Los cambios citológicos en los hisopos de los pacientes con RA después del tratamiento con azelastina mostraron una reducción de la condición patológica en la mucosa nasal, lo que se confirmó por la menor densidad de las preparaciones. En este estudio, la azelastina redujo de manera significativa el número de eosinófilos en un grupo de pacientes con rinitis alérgica, mientras que el número de neutrófilos se redujo a la mitad (Figuras 6a, 7a y 12b). Al mismo tiempo, no se observó un aumento del número de monocitos, linfocitos y basófilos (Figura 12b). Aunque no se demostró la desaparición completa de las células inflamatorias en las muestras citológicas, se observó su reducción significativa. Los granos únicos de polen de diente de león, que se identificaron en los hisopos de los pacientes examinados (Figura 7a), tienen una significación clínica baja para la inducción de alergia por inhalación según la literatura, aunque en algunos casos pueden intensificar los síntomas de la alergia. Sin embargo, al tener en cuenta todos los resultados obtenidos, en especial la ausencia de eosinófilos y células cebadas desgranuladas, que fueron una característica constante de las imágenes citológicas antes del tratamiento, no se confirmó una exacerbación de la respuesta alérgica. De acuerdo con la literatura, una reducción significativa en la infiltración de células inflamatorias durante el tratamiento puede indicar una resolución de la condición patológica. Los resultados son consistentes con informes previos de que los efectos antialérgicos/antiinflamatorios de la azelastina se relacionan, entre otras cosas, con los efectos sobre los elementos celulares de la fase alérgica de la inflamación. Dos estudios realizados por Ciprandi mostraron que la azelastina administrada por vía intranasal reduce de manera significativa los infiltrados neutrofílicos y eosinofílicos durante las fases temprana y tardía de la respuesta alérgica en comparación con el grupo placebo.
Se observaron efectos diferenciales de la azelastina en relación con el epitelio cilíndrico pseudoestratificado ciliado. Un aspecto importante es la restauración de la homeostasis de la mucosa expresada en varios niveles. Las células columnares no mostraron ningún cambio degenerativo típico del proceso inflamatorio, como núcleos celulares libres, cambios de vacuolización en el núcleo celular o un nucléolo agrandado, por lo que en este contexto también se puede concluir que la azelastina ejerce un efecto antiinflamatorio. Sin embargo, se identificaron cambios significativos, como la presencia de numerosas células multinucleadas (Figuras 6f y 7d) y células binucleadas (Figura 6c), que indican la regeneración gradual del epitelio ciliado. La renovación del epitelio también se apoyó por las células basales presentes en el hisopo (Figuras 6b y 7b), que son células madre para células columnares y caliciformes. El daño al epitelio ciliado causado por mediadores inflamatorios puede requerir un aumento del recambio de células epiteliales para reparar este daño. El efecto estimulante de la azelastina sobre las células columnares se expresó por la presencia de figuras de división (Figura 6e), la presencia de estas células en grandes grupos (Figura 6d) y la normalización de la relación MUC/CIL a favor de las células columnares (Figura 12b). La mejoría en la condición del epitelio ciliado también se confirmó por el perfil morfológico correcto de las células columnares, ya que se caracterizaron por un citoplasma teñido de manera notoria y bien contorneado, así como un aparato ciliar normal y una estría supranuclear hipercromática visible (se demostró un aumento en el número de células ESN positivas) (Figuras 6d, 7c,d y 12d). Las estrías supranucleares se consideran un marcador citológico específico de la integridad anatómica y funcional de las células ciliadas. La presencia de una estría supranuclear indica no sólo el buen estado de las células ciliadas, sino que también es un indicador importante de la eficacia terapéutica del tratamiento farmacológico tanto local como sistémico. El aparato de Golgi y el retículo endoplásmico rugoso se localizan dentro de la ESN, y su presencia se considera un indicador de alto contenido proteico y, en consecuencia, de buena actividad metabólica en las células. El aumento de la actividad metabólica de las células columnares también se confirma por la presencia de núcleos celulares inflamados (Figura 7f). Cabe destacar que el estado normal de los cilios también indica el restablecimiento del transporte mucociliar adecuado y, en consecuencia, una reducción del riesgo de infección bacteriana, lo que se confirmó por la ausencia de bacterias en las imágenes citológicas analizadas. Debido a la renovación demostrada del epitelio ciliado, no hubo células columnares con características de apoptosis en los hisopos examinados. Los cambios pequeños que indicaban muerte celular programada se referían sólo a las células escamosas (Figuras 6b y 12c). Los cambios obtenidos son muy favorables e indican un nuevo efecto terapéutico de la azelastina en el aspecto de la restauración rápida del epitelio ciliar, de manera especial si se tiene en cuenta que en condiciones de procesos inflamatorios crónicos frecuentes, es poco probable obtener una proporción normal entre diferentes tipos de células en la mucosa nasal, ya que el recambio normal de la célula ciliar tarda tres semanas.
Los hisopos de pacientes con RNA/RVM después del tratamiento con azelastina mostraron un aumento de casi el doble en neutrófilos y un ligero aumento en linfocitos y monocitos (Figuras 8c, 9f y 13b). Tales resultados pueden explicarse por la hipersensibilidad de la mucosa nasal en pacientes con RVM causada por los cambios estacionales de temperatura y humedad; por lo tanto, en primavera y otoño, los pacientes pueden experimentar un aumento de la sintomatología, lo que se refleja en el cuadro citológico. Además, se puede sugerir que tal condición pudo ser por la presencia de granos de polen de pino en la atmósfera durante el estudio, lo que se confirmó por su identificación en los hisopos analizados (Figuras 8e y 9a). El pino es un sensibilizador menor, pero alcanza concentraciones muy altas de granos de polen y tiene la propiedad de dañar de manera mecánica la membrana mucosa del tracto respiratorio, lo que puede aumentar el riesgo de su hiperreactividad. El efecto antiinflamatorio de la azelastina, de manera similar a los pacientes con RA, se reflejó en la morfología del epitelio ciliado. Un efecto terapéutico importante del medicamento fue la estimulación de los mecanismos regenerativos, como lo demuestra la presencia de células basales (Figura 8c) y formas binucleadas y multinucleadas (Figuras 8b y 9b). Tanto las células caliciformes como las células columnares se mantuvieron en la proporción correcta (Figura 13b). Las células columnares con un aparato ciliar normal formaron grupos más grandes (Figuras 8a,d y 9c), por lo que el porcentaje de células ESN positivas aumentó de manera significativa en comparación con la condición previa al tratamiento, pero fue menor de manera sutil en comparación con el grupo RA (Figura 13d). La reducción significativa en el número de células escamosas (Figura 13b) se debió el aumento de la apoptosis de estas células inducida por la acción de la azelastina (Figuras 8f, 9d y 13c), lo que supuso una diferencia significativa en comparación con el grupo RA. El aumento de la muerte celular programada es un mecanismo de acción conocido para los antihistamínicos, de manera especifica los que pertenecen a la generación anterior, como el ketotifeno y la cetirizina, pero no se describió hasta ahora para la azelastina.
La lista de preparados utilizados en el tratamiento de la rinitis no alérgica incluye de manera básica la mayoría de las moléculas utilizadas en el tratamiento de la rinitis alérgica; sin embargo, según los datos actuales, los pacientes con RNA resultan ser menos sensibles a la terapia. Los informes sobre el efecto de la azelastina en la rinitis no alérgica proporcionan información sobre el control efectivo de los síntomas clínicos, como los estornudos, la congestión nasal y la rinorrea. La literatura destaca el papel de la azelastina como una buena alternativa a los corticoides intranasales, que muestran eficacia en pacientes con rinitis no alérgica con eosinofilia (NARES), pero tienen resultados inconsistentes en pacientes con RVM. Al tomar en cuenta la patogenia de la rinitis vasomotora, se especula que la efectividad de la azelastina se debe a su efecto no receptor como bloqueador antiinflamatorio y neuroinflamatorio. Los resultados de esta investigación confirman la actividad antiinflamatoria de la azelastina y complementan el conocimiento de nuevos mecanismos de acción de la azelastina a nivel celular en la rinitis vasomotora. Un aspecto importante de la acción de la azelastina, al igual que en el grupo de pacientes con RA, es la estimulación de los cambios regenerativos y la rápida renovación del epitelio nasal adecuado, a pesar de la presencia de numerosos neutrófilos.
Un cambio muy característico observado tras el uso de azelastina en hisopos de pacientes con RA y RNA/RVM fue la intensificación de los cambios vacuolizantes, de manera princial en el citoplasma de las células columnares (Figuras 10 y 11). Al considerar que en la luz de la vacuola se apreciaban contenidos teñidos de oscuro, y que quizá se trataba de células epiteliales e inflamatorias en la etapa apoptótica y restos de células apoptóticas (Figuras 10a,b y 11c), se puede concluir que el compuesto ensayado indujo procesos autofágicos en las células epiteliales. La autofagia desempeña un papel clave en la inflamación, ya que afecta al desarrollo, la homeostasis y la supervivencia de las células inflamatorias, incluidos los macrófagos, los neutrófilos y los linfocitos, y a la eliminación de patógenos. También se puede utilizar para eliminar células apoptóticas o restos de apoptosis que involucran macrófagos. Según la literatura, las células estructurales también pueden desempeñar un papel importante “en la limpieza” después de la apoptosis en el papel de fagocitos no profesionales. Además, el área expandida de manera significativa con un brillo regular del citoplasma (Figuras 10e,f y 11a), así como las numerosas vacuolas observadas con exactitud por encima del núcleo en las células columnares (Figura 11b,d), sugieren la formación de vacuolas a partir de membranas pertenecientes a orgánulos ubicados en esta área, como el retículo endoplásmico y el aparato de Golgi, que es típico del proceso de macroautofagia. La intensificación de la vacuolización del citoplasma de las células columnares (Figuras 10c,d y 11e,f) y un aumento del número de células vacuoladas (AR-75.2, RNA-109) (Figuras 12c y 13c) indican una intensificación de los procesos autofágicos. A su vez, el número mayor demostrado de células vacuoladas en los hisopos de los pacientes con RNA/RVM puede explicarse por la hiperreactividad de la mucosa expresada por el aumento del número de neutrófilos mencionado de manera previa (Figura 13b). En las imágenes citológicas analizadas llamó la atención la presencia de numerosas células columnares con efecto de halo perinuclear (Figuras 10c y 11a,c). Dado que en el estudio de Heffler la reducción de esta característica en las células columnares se correlacionó con la gravedad de los síntomas de rinitis, su presencia debe considerarse una manifestación de la función celular normal y, al mismo tiempo, una evidencia de la acción efectiva del fármaco.
A la luz de los datos de la literatura actual, la autofagia, de acuerdo con el tipo de célula, puede tener consecuencias impredecibles, como la mejora de los síntomas o su empeoramiento. En este estudio, la inducción de la autofagia en los dos grupos estudiados, RA y RNA/RVM, representa un aspecto positivo de la acción de la azelastina, se consideró la totalidad de los resultados obtenidos, con exactitud la presencia de estrías supranucleares hipercromáticas y halos perinucleares, marcadores importantes de la integridad anatómica y funcional de las células ciliares.
5. Conclusiones
En resumen, los resultados de este estudio confirmaron la eficacia de la azelastina utilizada para el tratamiento tópico en pacientes con rinitis alérgica y no alérgica/vasomotora. Y lo que es más importante, se desmostraron nuevos mecanismos de acción de este compuesto a nivel celular. Este estudio muestra que la azelastina estimula los procesos regenerativos en el epitelio cilíndrico pseudoestratificado ciliado, así como induce la autofagia y la apoptosis, procesos necesarios para restaurar la homeostasis en la mucosa nasal. El resultado de la investigación presentada es también una descripción detallada de los cambios citológicos en la rinitis alérgica y no alérgica, que complementa el conocimiento actual sobre los indicadores pronósticos.
Trybus, Ewa, Wojciech Trybus, and Teodora Król. 2023. "Cytological Study of Topical Effect of Azelastine Hydrochloride on the Nasal Mucous Membrane Cells in Various Nasal Rhinitis Types" Cells 12, no. 23: 2697. https://doi.org/10.3390/cells12232697Centro Regional de Alergia e Inmunología Clínica CRAIC, Hospital Universitario ¨Dr. José Eleuterio González¨ UANL, Monterrey, México
Dra. Med. Sandra Nora González Díaz Jefe y Profesor
Dr. C. Carlos Macouzet Sánchez Profesor
Dra. Hefzi Aranza Jiménez Luna Residente 1er Año
Dra. Alejandra Macías Weinmann Profesor



No hay comentarios:
Publicar un comentario
Nota: solo los miembros de este blog pueden publicar comentarios.