INTRODUCCIÓN
La urticaria, también conocida como “ronchas”, es un trastorno frecuente que afecta a entre 15 y 25% de la población en algún momento de su vida. La afección tiende a ser más común en adultos que en niños y más en mujeres que en hombres, con pico en la tercera a quinta décadas de la vida. Esta condición está marcada por la aparición de “ronchas” pruriginosas, que representan áreas bien circunscritas de edema sin fóvea con centros blanquecinos y bordes elevados que involucran sólo las porciones superficiales de la dermis y con eritema circundante de la piel. Las lesiones pueden ser tan pequeñas como unos pocos milímetros de diámetro, pero pueden unirse para formar ronchas de hasta varios centímetros de ancho. A menudo remiten dentro de las 24 horas desde el momento del inicio.
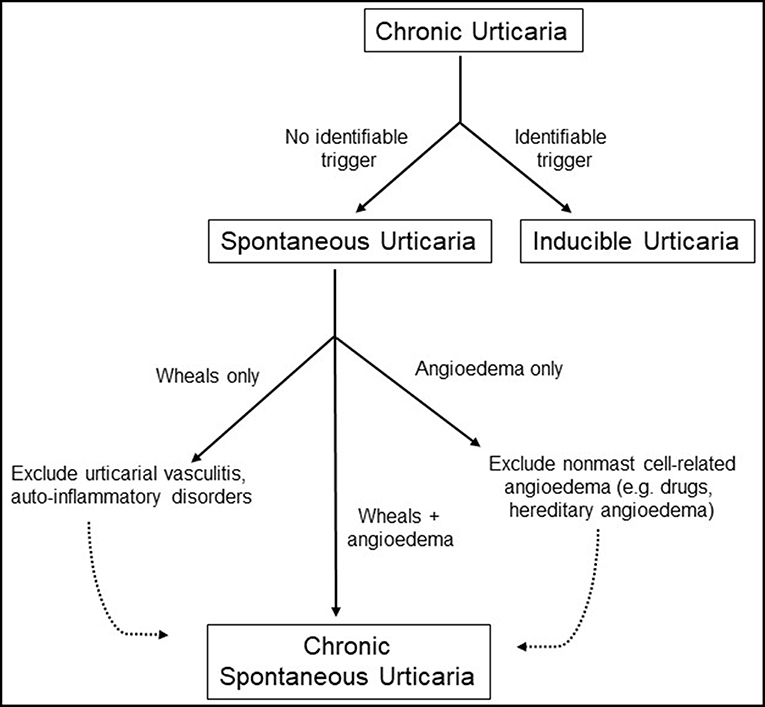 |
| Diagnostic workup of chronic urticaria. |
La urticaria puede acompañarse con la presencia de angioedema, que es un proceso similar que ocurre en las superficies submucosas de las vías respiratorias superiores y gastrointestinales y las capas más profundas de la piel como el tejido subcutáneo. La urticaria se clasifica como aguda o crónica de acuerdo con la aparición de los episodios si dura menos o más de 6 semanas, de manera respectiva. En esta revisión, se centra de manera específica en la fisiopatología de la urticaria crónica. Antes conocida como urticaria crónica idiopática, la urticaria crónica espontánea (UCE) se refiere a la urticaria recurrente que dura más de 6 semanas y que ocurre en ausencia de un desencadenante identificable. La urticaria que se incita por un factor de activación claro (por ejemplo, presión, temperatura o vibración) se conoce como urticaria inducible y no se discute en esta revisión. Se estima que la prevalencia de la urticaria crónica oscila entre 0.5 y 5% en la población general, pero no se conoce en realidad, aunque se cree que la incidencia caerá alrededor de 1.4% anual. Las guías recientes ahora incluyen al angioedema idiopático aislado dentro de la definición de UCE siempre que se excluyeran otras causas de angioedema, en particular aquellas mediadas por bradicinina.. Múltiples estudios sugieren que la UCE puede ser una afección autoinmune en una proporción sustancial de casos, pero es importante identificar posibles desencadenantes de la enfermedad y excluir otras afecciones diferenciales antes de hacer el diagnóstico como se resume en la Figura 1. En este artículo, se discute la fisiopatología de la urticaria crónica y se revisa la evidencia que rodea su etiología autoinmune.
MASTOCITOS Y BASÓFILOS COMO REGULADORES CENTRALIZADOS DE LA URTICARIA CRÓNICA ESPONTÁNEA
La fisiopatología de la UCE no se comprende bien, pero está claro que las alteraciones de la activación y la desgranulación de los mastocitos y los basófilos persisten como fundamentales para el proceso. De estos, los mastocitos son los más aceptados como los efectores primarios de la urticaria crónica. Si bien se observan otros tipos de células, como los linfocitos y las células polimorfonucleares dentro de los infiltrados inflamatorios de pacientes con UCE, es claro que la histamina y otros productos de los mastocitos son los principales responsables del desarrollo de esta afección (si se tiene en cuenta que rara vez se necesitan las biopsias cutáneas para el diagnóstico, pero en ocasiones son útiles para distinguir la UCE de otras afecciones inflamatorias como la vasculitis urticarial). La manifestación física de la urticaria puede atribuirse a un aumento de la permeabilidad vascular que resulta de la liberación de mediadores preformados de los mastocitos (por ejemplo, histamina, triptasa y leucotrienos) y una generación tardía de citocinas. Algunos estudios en curso investigan los mecanismos por los cuales los mastocitos se activan por los antígenos sanguíneos, con datos recientes de estudios en múridos in vivo que sugieren que las células dendríticas dérmicas CD301b+ son en realidad las primeras que toman muestras de antígenos y luego las mandan a los mastocitos cercanos por medio de microvesículas secretadas. Sin embargo, la gran mayoría de los casos de urticaria crónica no se provoca por ninguna sustancia identificable y, de hecho, es idiopática. En estos casos, no se produce anafilaxia, aunque puede haber angioedema.
Existen dos mecanismos principales con respecto a la patogénesis de la urticaria crónica espontanea. El primero no es de naturaleza autoinmune, sino que implica la desregulación de las vías de transmisión de señales intracelulares dentro de los mastocitos y los basófilos que conducen a defectos en el tráfico o la función de estas células. El segundo implica el desarrollo de autoanticuerpos contra FcεRIα o IgE tanto en mastocitos como en basófilos y se analizará con más detalle en las siguientes secciones.
LA DESREGULACIÓN DE LAS VÍAS DE SEÑALESE INTRACELULARES PUEDE PREDISPONER A LA ACTIVIDAD PATOLÓGICA DE MASTOCITOS Y BASÓFILOS
La activación del receptor de alta afinidad de la IgE, FcεR1, es un paso importante en el desarrollo de respuestas alérgicas y en el desarrollo de la urticaria. Este receptor se compone por las subunidades α, β y dos γ. Mientras que la subunidad α se une a la región constante Cε3 de la molécula de la IgE, las subunidades β y las γ contienen motivos de activación basados en tirosina (inmunorreceptores celulares) que, cuando se fosforilan, promueven la activación de la tirosina cinasa esplénica (SYK) y el reclutamiento posterior de una multitud de moléculas secundarias como las involucradas en la vía de la fosfoinositida 3 cinasa (PI3K). Esta serie de eventos es responsable de la desgranulación de los mastocitos y puede predisponer a la activación patológica de los mastocitos cuando aumenta su expresión de manera inadecuada. SYK se recluta al FcεR1 tras la estimulación del antígeno, y se demostró que la inhibición de esta proteína inhibe la desgranulación de los mastocitos, la producción de mediadores lipídicos y la actividad de citocinas. Cuando se compararon los mastocitos de pacientes con UCE con enfermedad activa en el momento de la recolección de la muestra de sangre con los de los de donantes humanos sanos, se descubrió que los primeros liberan más histamina in vitro que sus contrapartes sanas. Sin embargo, cuando estos pacientes de UCE se subdividieron en respondedores y no respondedores en función de su capacidad de desgranularse en respuesta a anti-IgE (donde los respondedores muestran >10% de actividad de desgranulación), se demostró que los niveles de SYK eran más altos en el grupo de respondedores que en el grupo de no respondedores, lo que sugiere que esta proteína es un determinante importante de la desgranulación espontánea. La expresión de SYK es muy variable entre la población general y se cree que se correlaciona con el grado de desgranulación mediada por IgE. La presencia de autoanticuerpos contra el FcεRIα o contra la IgE no predispone al aumento de la expresión de basófilos SYK.
La disminución de la activación de mastocitos se produce por medio de fosfatasas lipídicas fosfoinositidas que funcionan como reguladores negativos bien descritos de la activación y la proliferación de células hematopoyéticas. La homología de Src 2 (SH2) que contiene fosfatasas de inositol SHIP 1 y SHIP 2 se asocia con la subunidad β del FcεR1 y se activan tras la estimulación con IgE o con el antígeno. Es probable que la desregulación de estas vías que conduce a un desequilibrio de la transmisión de señales positivas desempeñe un papel patogénico en el desarrollo de la UCE. Un estudio demostró que cuando se compararon basófilos de donantes muy alérgicos positivos para la IgE (distinguidos por tener la capacidad de generar una respuesta al factor de liberación de histamina recombinante humano, un estímulo completo para la liberación de histamina) con aquellos de donantes humanos sanos, estos contenían menos niveles de proteína SHIP. Como tal, se demostró hiperreactividad (es decir, desgranulación) en respuesta a estímulos que no parecen afectar a los basófilos negativos a la IgE. Se mostraron resultados similares en los mastocitos de pacientes con UCE muy sensibles a la desgranulación, donde los respondedores muestran niveles más bajos de proteína SHIP que los no respondedores y los donantes humanos sanos.
LA TEORÍA AUTOINMUNE DE LA ACTIVACIÓN DE MASTOCITOS EN LA URTICARIA ESPONTÁNEA CRÓNICA
Si bien los defectos de la transmisión de señales de la célula pueden explicar algunos casos de UCE, la teoría autoinmune es la hipótesis más aceptada para explicar la activación inapropiada de mastocitos y basófilos en pacientes con urticaria crónica espontánea. Se cree que hasta 45% de los casos de UCE son de etiología autoinmune. En un estudio centinela que se realizó por Grattan y colaboradores, 12 pacientes con urticaria crónica se sometieron a prueba intradérmica de suero autólogo. Siete de los 12 sujetos (de los cuales seis eran mujeres) montaron una reacción positiva de roncha y eritema a esta prueba, una menor cantidad de estos pacientes describieron una historia de exacerbación de la enfermedad con la aplicación de presión en comparación con los pacientes con una prueba negativa. Esto sugirió que estos pacientes que resultaron positivos tenían menos probabilidades de tener un síndrome de urticaria inducible. Además, sólo un paciente describió una historia personal de atopia, lo que sugiere una etiología alternativa para la urticaria en la mayoría de los casos. Cuando el mismo suero se reinyectó en los mismos sujetos 1 año después, la mayoría de los pacientes con una prueba positiva inicial demostraron un segundo resultado positivo, aunque lo mismo no era cierto por completo cuando se inyectaba suero fresco. En el número pequeño de pacientes positivos al suero que no montaron una segunda reacción al año, los autores notaron que su urticaria había desaparecido. Por el contrario, se observó que los dos pacientes que continuaron con una reacción con el suero original y el fresco después de 1 año continuaban con actividad de la enfermedad. Los autores concluyeron que muchos pacientes con urticaria crónica contienen un “mediador circulante” en su suero que es capaz de inducir urticaria. Durante los siguientes 30 años, la búsqueda se llevó a cabo para identificar al culpable misterioso; desde entonces se presentaron múltiples teorías. Sin embargo, fueron estos hallazgos iniciales los que abrieron las compuertas a la teoría autoinmune de la urticaria espontánea crónica.
Aunque en teoría se realizó por Grattan y colaboradores, la etiología autoinmune de UCE se respaldó por el desarrollo formal de la prueba cutánea de suero autólogo (PCSA), un ensayo in vivo de activación de mastocitos que se induce por inyección intradérmica del suero de un paciente en sí mismo. En la actualidad se acepta que casi 50% de los pacientes con UCE tendrán una prueba positiva en respuesta a los factores presentes en su propio suero dentro de los 30 minutos posteriores a la inyección. Grupos adicionales sugirieron que tales “factores” son de hecho autoanticuerpos o factores liberadores de histamina que son capaces de inducir la desgranulación de los mastocitos. Por desgracia, estos datos fueron algo difíciles de interpretar, ya que las PCSA positivas no son exclusivas de los pacientes con UCE y se observaron en una proporción sustancial de pacientes con rinitis alérgica o no alérgica, síndrome de alergia a múltiples medicamentos e incluso en sujetos sanos de control. Además, se demostró que la positividad de la prueba persiste incluso cuando los pacientes con UCE están en remisión clínica, sobre todo en sujetos con tiroiditis autoinmune. Se demostró que los niveles de autoanticuerpos en la UCE no varían con la actividad de la enfermedad, lo que puede, en parte, explicar este hallazgo.
Algunas personas sugieren que la prueba cutánea de plasma autólogo puede ser más sensible que la PCSA para el diagnóstico de UCE, aunque este resultado no se demostró de manera confiable. Ya que el plasma y el suero tienen niveles similares de autoanticuerpos, se presentan mecanismos adicionales más allá de la producción de autoanticuerpos para explicar la fisiopatología de la enfermedad. Una de esas teorías establece que los factores que están presentes de manera única en el plasma pueden estar involucrados en el desarrollo de la urticaria, y de hecho se demostró que los niveles del fragmento de protrombina 1+2 (un marcador de generación de trombina) fueron bastante mayores en pacientes con UCE que en sujetos de control. Esto sugiere la participación de la cascada de coagulación en el desarrollo de la reacción de urticaria. Si bien el papel de la cascada de coagulación en la patogénesis de la urticaria está más allá del alcance de esta revisión, se demostró que la trombina aumenta de forma directa la desgranulación de los mastocitos, activa los receptores activados por la proteasa en los mastocitos y mejora la permeabilidad vascular por medio de acciones en las células endoteliales. También se debe tener en cuenta que los autoanticuerpos contra el receptor de baja afinidad de la IgE FcεRII (CD23) se demostraron en un gran porcentaje de pacientes con UCE. Los autoanticuerpos anti-CD23 pueden activar los eosinófilos para liberar la proteína básica principal, que a su vez puede desencadenar la liberación de histamina de los mastocitos y los basófilos. En pacientes con UCE, los eosinófilos también son una fuente celular importante de factor tisular, una proteína que promueve la activación de la cascada de coagulación extracelular y la generación de trombina.
También se especuló que los linfocitos activados pueden desempeñar un papel en la activación patogénica de los mastocitos. De hecho, se demostró que los mastocitos liberan mediadores inflamatorios, que incluyen el TNF-α, por contacto directo con las células T activadas. Esta liberación de TNF-α es responsable del aumento de la expresión de varios genes de mastocitos, entre los que se incluyen la metaloproteinasa de matriz 9 (MMP9) y el inhibidor tisular de la metaloproteinasa 1 (TIMP1). La MMP9 y el TIMP 1 se encontraron a niveles más altos en el plasma de pacientes con urticaria crónica, y los niveles de MMP9 pueden correlacionarse con la gravedad de la enfermedad.
LA URTICARIA CRÓNICA ESPONTÁNEA SE ASOCIA AL DESARROLLO DE AUTOANTICUERPOS CONTRA LA IGE Y EL RECEPTOR DE ALTA AFINIDAD DE LA IGE
La respuesta a la PCSA demostró los mediadores circulantes con el potencial de inducir reacciones de ronchas y erupciones en casi la mitad de todos los pacientes con UCE. La identificación de esos factores se hizo evidente a principios de la década de 1990. Un estudio histórico demostró que los anticuerpos presentes en el suero de pacientes con urticaria crónica espontánea (pero no en pacientes con dermatografía o urticaria por presión) fueron capaces de provocar la liberación de histamina de leucocitos de sangre periférica de donantes sanos con una cinética similar a los anticuerpos anti-IgE. Los autores notaron que la preincubación de basófilos con anti-IgE o suero urticarial crónico abolió la liberación posterior de histamina tras la incubación con suero urticarial o anti-IgE, lo que sugiere que tanto el anti-IgE como el suero urticarial crónico estimulan la desgranulación mediante un mecanismo similar. La eliminación de la IgE unida a la superficie de los leucocitos antes de la incubación con suero urticarial o anti-IgE redujo la liberación de histamina. Estos resultados importantes sugirieron por primera vez que los autoanticuerpos liberadores de histamina presentes en el suero de pacientes con urticaria crónica actúan mediante la unión a los receptores de la IgE de la superficie celular.
Además de los hallazgos mencionados antes, los autores notaron que la liberación de histamina pudo dilucidarse cuando se incubó suero urticarial crónico con basófilos de donantes con concentraciones muy bajas de IgG en suero, pero no en anti-IgE. Estos datos implicaron que los factores de liberación de histamina no dependientes de IgE están presentes en el suero de pacientes con UCE. Poco después de la publicación de este estudio inicial, el mismo grupo determinó la presencia de anticuerpos IgG contra la subunidad α del FcεR1 de alta afinidad en un grupo de pacientes con UCE. En este subgrupo de pacientes, la IgG anti-FcεR1α indujo de forma patológica la liberación de histamina de manera independiente del grado de sensibilización IgE de los basófilos. Como prueba de concepto, la liberación de histamina se neutralizó de forma efectiva de una manera dependiente de la concentración cuando se preincubaron basófilos de donantes con un fragmento soluble de FcεR1α antes de la adición de IgG purificada de sueros de pacientes con UCE.
El concepto de que los anticuerpos IgG circulantes contra IgE y el receptor de IgE de alta afinidad FcεR1 contribuyen a la patogénesis de la UCE es muy aceptada. Alrededor de 40% de los pacientes con UCE tienen anticuerpos circulantes para uno de estos objetivos con una mayor frecuencia de positividad en pacientes con UCE que tienen PCSA positiva. Se cree que los anticuerpos anti-FcεRI son los más comunes de los dos. El FcεRI se encuentra en la superficie de los mastocitos dérmicos y basófilos, y los autoanticuerpos para este receptor pueden provocar la estimulación crónica y la desgranulación de estas células de manera independiente de la IgE.. Por el contrario, los anticuerpos IgG anti-IgE pueden unirse y reticular la IgE unida al receptor en la superficie de los mastocitos y basófilos, lo que conduce a la activación y desgranulación de estas células. Como es el caso con muchas afecciones autoinmunes, la presencia de autoanticuerpos no significa de forma necesaria que tienen un fenotipo de enfermedad. Se observó la presencia de autoanticuerpos FcεR1α en los sueros de pacientes con otras afecciones autoinmunes de la piel e incluso en sujetos sanos, aunque no se demostró que había una actividad liberadora de histamina pronunciada en individuos sin UCE. Los autores atribuyen esta diferencia al hecho de que los anticuerpos anti-FcεR1α tienden a ser de los subtipos IgG1 e IgG3 de fijación del complemento en pacientes con urticaria crónica, pero de los subtipos IgG2 e IgG4 en pacientes con otras afecciones inflamatorias de la piel. Otros grupos demostraron que la activación in vitro de basófilos y la actividad posterior de liberación de histamina fallan en correlacionar con la presencia de autoanticuerpos contra FcεR1α, incluso entre pacientes con urticaria crónica.
La presencia de autoanticuerpos para IgE y para FcεR1α infiere la presencia de linfocitos específicos al antígeno en individuos con enfermedad crónica de urticaria. Los linfocitos T específicos para FcεR1α son detectables en un gran porcentaje de pacientes con UCE y estas células adoptan por lo común un perfil de citocinas Th1, el mayor porcentaje son secretores de INF-γ. De manera interesante, se encontró que es inversa la relación entre INF-γ y las respuestas de autoanticuerpos contra FcεR1α, similar a la observada para la reactividad de células T y autoanticuerpos al antígeno descarboxilasa del ácido glutámico en individuos con riesgo de diabetes mellitus tipo 1. No está claro cómo la reactividad de las células T frente a la reactividad de los anticuerpos a FcεR1α afecta la patogenia de la UCE. Sin embargo, se demostró que los marcadores de activación de células T son proporcionales a los marcadores de desgranulación de mastocitos en pacientes con urticaria crónica, sobre todo en pacientes que se sabe que tienen anticuerpos positivos contra FcεR1. La evidencia adicional de la participación de los linfocitos T en la patogénesis de la UCE proviene de las variaciones observadas en la proteína tirosina fosfatasa 22 (PTPN22) en pacientes con UCE. La PTPN22 es un gen de susceptibilidad fuerte para una variedad de trastornos autoinmunes y codifica tirosina fosfatasa linfoide específica (Lyp), que por lo común sirve como un inhibidor de la activación de las células T.
Se encontró una frecuencia aumentada del alelo HLA-DR4 en pacientes con UCE. El HLA-DR4 se encontró con mayor frecuencia en una variedad de otros trastornos autoinmunes, como la artritis reumatoide, la diabetes mellitus tipo 1 y la esclerosis múltiple. Se observó que los pacientes con subtipos autoinmunológicos de UCE tienen una probabilidad bastante alta de portar este alelo HLA clase II. Sin embargo, estos datos no fueron reproducibles en un amplio espectro de poblaciones, y otros estudios señalan un aumento de las frecuencias de HLA-DR9 y HLA-DR12 entre los pacientes con UCE. La heterogeneidad en la asociación alélica con esta enfermedad puede que indique que el FcεR1α contiene varios epítopos diferentes que actúan como objetivos de los linfocitos T autorreactivos.
LA SUPERPOSICIÓN ENTRE LA URTICARIA CRÓNICA ESPONTÁNEA Y OTRAS ENFERMEDADES AUTOINMUNES
El concepto de “superposición de enfermedades autoinmunes” sugiere que los trastornos de naturaleza autoinmune se producen con mayor frecuencia en pacientes con una enfermedad autoinmune ya conocida.. Numerosas afecciones autoinmunes que incluyen lupus eritematoso sistémico, polimiositis, dermatomiositis y artritis reumatoide se asociaron con la urticaria crónica.
Un estudio grande de población de más de 12,000 sujetos derivados de una gran organización de mantenimiento de la salud en Israel determinó que las pacientes con UCE demuestran una incidencia bastante mayor de artritis reumatoide, síndrome de Sjögren, enfermedad celíaca, diabetes tipo I y lupus eritematoso sistémico que los pacientes sin UCE. Si bien los hombres también demostraron mayores probabilidades de tener estas afecciones autoinmunes en comparación con los sujetos de control, estos números no alcanzaron significación estadística. Cuando se realizó una investigación adicional sobre los marcadores serológicos de enfermedades autoinmunes, se determinó que los pacientes con UCE tenían niveles más altos de anticuerpos antiperoxidasa tiroidea (anti-TPO), anticuerpos antinucleares (ANA), antitiroglobulina (es decir, anticuerpos antimicrosomales), factor reumatoide, anticuerpos IgA antitransglutaminasa y anticuerpos de células antiparietales con ADN anti-dsDNA y anticuerpos anticardiolipina en comparación con los sujetos de control y que tienden a ser significativos. Además, se observó que el volumen plaquetario medio (VPM) era alto de manera anormal en 29% de los pacientes con UCE y sólo en 1% de los sujetos de control. Las elevaciones en el VPM ocurren cuando el cuerpo produce plaquetas a un ritmo más rápido y tiende a correlacionarse con los niveles de inflamación sistémica.
Como este estudio fue el primero de su tipo en examinar la relación entre la UCE y otras enfermedades autoinmunes, arrojó algo de luz sobre algunos puntos intrigantes en común entre estas dos afecciones. Como es el caso con la mayoría de las afecciones autoinmunes, la UCE tiende a afectar a las mujeres más que a los hombres, y las mujeres con UCE tienden a tener muchas más probabilidades de desarrollar otras afecciones autoinmunes que los hombres. Esta diferencia de sexo también se refleja en la observación de que tanto la UCE como las enfermedades autoinmunes en general tienden a ser más comunes en la edad adulta joven que en los adultos mayores posmenopáusicos. Además, la prevalencia alta de las afecciones autoinmunes mencionadas antes en pacientes con UCE a frecuencias mucho más altas que las que se producen en la población general agrega más fuerza a la teoría de que la patología subyacente de la UCE es de naturaleza autoinmune. Cuando ocurrieron condiciones autoinmunes superpuestas, con frecuencia se diagnosticaron dentro de los primeros 10 años después del inicio de la UCE y con bastante frecuencia dentro de los primeros 6 meses. Una revisión sistemática realizada de manera reciente sobre las comorbilidades autoinmunes en individuos con UCE también señaló que los trastornos autoinmunes específicos de órganos son más comunes que los trastornos autoinmunes sistémicos en pacientes con urticaria, y son más comunes los trastornos endocrinológicos, hematológicos y cutáneos. Las razones de esta discrepancia siguen sin estar claras.
El mecanismo patogénico común entre estas afecciones es la presencia de autoanticuerpos en un contexto de inflamación crónica. Sin embargo, los trastornos autoinmunes son de naturaleza heterogénea y, por lo tanto, es difícil extrapolar si el vínculo entre la urticaria crónica y las afecciones antes mencionadas se derivan en realidad de un vínculo patológico común o si refleja el sesgo de detección. Si existe una verdadera conexión, uno podría imaginar que la UCE se encontraría con mayor frecuencia en pacientes con enfermedad autoinmune establecida, pero este vínculo fue difícil de establecer por completo. Por ejemplo, la prevalencia de UCE en pacientes con LES varía de 0 a 22% según el estudio individual.
AUTOALERGIA EN LA URTICARIA CRÓNICA ESPONTÁNEA
Con respecto a la idea de la superposición de enfermedades autoinmunes, el vínculo que tienen la urticaria crónica y la enfermedad tiroidea autoinmune merece una mención especial. Incluso entre los sujetos eutiroideos, muchos pacientes con UCE tienen niveles detectables de anticuerpos contra la tiroglobulina o el antígeno derivado del microsoma. Además, se encontró una mayor prevalencia de hipotiroidismo clínico (es decir, tiroiditis de Hashimoto), así como hipertiroidismo entre pacientes con UCE, y un estudio estima una probabilidad 23 mayor de hipotiroidismo para mujeres y siete veces mayor en hombres con urticaria crónica en comparación con sujetos de control. En 80% de estos casos, el diagnóstico de enfermedad tiroidea se realizó dentro de los 10 años posteriores al diagnóstico de urticaria. Se observó que la aparición de anticuerpos antitiroideos IgG en pacientes con UCE documentados en estudios en los que se inscribieron más de 100 pacientes oscilaba entre 3.7 y 37.1%, y dos tercios reportaron un aumento de los niveles de anticuerpos antitiroideos en más de 10% de los pacientes.
Los pacientes con UCE también demuestran niveles más altos de anticuerpos IgE antiperoxidasa tiroidea (anti-TPO) en relación con los controles sanos, aunque se encontró que esta distribución es bimodal donde 39% de los pacientes con UCE exhiben niveles de IgE anti-TPO similares a los sujetos de control (IgE anti-TPObajo). Se teoriza que la activación de los mastocitos autoalérgicos puede contribuir a la fisiopatología en pacientes con UCE con niveles detectables de IgE anti-TPO. La IgE tiene un papel claro en la defensa contra las infecciones helmínticas y en el reconocimiento de alérgenos exógenos, pero no fue hasta hace muy poco que surgió su papel potencial en la autoinmunidad. El término “autoalergia” se refiere a una reacción de hipersensibilidad mediada por IgE tipo I contra autoantígenos que, a su vez, puede promover la desgranulación de basófilos y mastocitos. Primero se presentó por Rorsman y colaboradores como explicación para la basopenia inducida por la urticaria. Rorsman teorizó que, a diferencia de las causas físicas de la urticaria, es probable que las interacciones de anticuerpos contra el cuerpo en las causas no físicas de la urticaria ocurran tanto en la piel como dentro de la circulación. Se demostró que la activación de los mastocitos autoalérgicos ocurre en una variedad de trastornos de la piel, como la dermatitis atópica y el penfigoide ampolloso. En tales trastornos, la IgE dirigida contra los antígenos de la piel puede unirse a estos antígenos afines y activar los mastocitos que residen dentro de la piel. Por el contrario, se puede liberar TPO de la tiroides a la circulación, donde es libre de unirse a la superficie de las células que expresan FcεR1. Esta naturaleza extracutánea de la TPO puede ser una de las razones por las cuales las manifestaciones de UCE no se limitan a la piel como lo están en muchos otros trastornos de la piel autoinmunes. De hecho, se demostró que los anticuerpos IgE anti-TPO tienen la capacidad de inducir la desgranulación de basófilos in vitro en presencia de antígeno TPO y puede que desempeñen un papel en la patogénesis de la UCE. Hallazgos recientes demostraron que los anticuerpos IgE anti-TPO están presentes con mayor frecuencia y cantidad en pacientes con UCE y tienen un mayor potencial para inducir reacciones cutáneas mediadas por TPO en estos sujetos frente a controles sanos. Estos resultados se validaron mediante un aumento de la expresión de los marcadores de activación de basófilos en sujetos con UCE tras la exposición a TPO y la capacidad de la IgE anti-TPO para inducir reacciones cutáneas positivas tras la transferencia pasiva de este anticuerpo de un paciente con UCE a la piel de un sujeto sano. Además de los anticuerpos IgE anti-TPO, los anticuerpos IgE anti-dsDNA también se observaron con mayor frecuencia en pacientes con UCE. Sin embargo, no se observaron diferencias significativas en los niveles de IgE anti-dsDNA entre pacientes con PCSA positivas versus con PCSA negativas, lo que sugiere que estos anticuerpos pueden correlacionarse pero no es probable que se involucren en la patogénesis de la UCE.
La autoinmunidad mediada por IgE es cada vez más reconocida como un posible contribuyente a la patogénesis de una variedad de afecciones sistémicas que incluyen lupus eritematoso sistémico y artritis reumatoide. Un estudio multicéntrico en pacientes con LES mostró que más de la mitad de los sujetos tenían niveles detectables de IgE contra al menos un autoantígeno nuclear común (ADNds, SSA, SSB, Sm). Esta frecuencia aumentó durante la enfermedad activa y se asoció con la presencia de nefritis activa. Todavía hay mucho que aprender sobre los campos de la autoalergia y la autoinmunidad mediada por IgE, que en la actualidad permanecen en su infancia, pero es probable que esto revele una gran cantidad de nuevos autoantígenos dirigibles. En los últimos años se demostraron más de 200 autoantígenos IgE en sujetos con UCE que no estaban presentes en controles sanos, entre los que se incluía la IL-24, que se detectaron en todos los pacientes con UCE. Otros análisis in vitro demostraron que la IL-24 contribuye a la liberación de histamina de los mastocitos humanos sensibilizados con IgE de sujetos con UCE pero no sujetos de control y que los niveles de IgE anti-IL-24 tienen un valor predictivo razonable para la actividad de la enfermedad. Las preguntas sobre por qué y cómo se desarrollan los autoanticuerpos IgE y en qué medida contribuyen a la patogénesis de UCE en comparación con los autoanticuerpos IgG aún no se determinan y es probable que sean el foco de muchos estudios futuros en este campo.
TRATAMIENTO DE LA URTICARIA CRÓNICA ESPONTÁNEA
El tratamiento primario para la urticaria crónica es abordar la patología subyacente siempre que sea posible y prevenir la activación de los mastocitos. En cualquier paciente con urticaria crónica, primero debe llevarse a cabo la eliminación de los posibles desencadenantes, como los medicamentos que pueden causar reacciones de hipersensibilidad no alérgicas (sobre todo AINE). Múltiples guías se ponen al frente en el tratamiento de la UCE, pero EAACI/GA2LEN/EDF/WAO es aún la más popular entre los médicos practicantes. Si no se pueden identificar desencadenantes, se recomiendan los antihistamínicos (en particular los antihistamínicos modernos de segunda generación) como las principales modalidades de tratamiento farmacológico para esta afección. En pacientes que responden mal a la terapia antihistamínica, se recomienda aumentar la dosis hasta cuatro veces el límite normal antes de iniciar un nuevo agente. En casos de urticaria grave no controlada de manera adecuada con antihistamínicos solos, las guías EAACI/GA2LEN/EDF/WAO recomiendan la adición de terapia anti-IgE, con la ciclosporina reservada para los casos más refractarios de UCE. Si bien los ciclos cortos de prednisona tienen un papel en las exacerbaciones agudas de la UCE, existe una fuerte recomendación contra el uso de esteroides orales a largo plazo dado el riesgo de efectos adversos.
EVALUACIÓN DEL USO DE OMALIZUMAB PARA EL TRATAMIENTO DE LA URTICARIA CRÓNICA ESPONTÁNEA
El omalizumab es un anticuerpo monoclonal IgG contra la porción Fc del anticuerpo IgE y evita que la IgE libre se una a los receptores FcεR1 de alta afinidad en mastocitos y basófilos. El primer estudio multicéntrico, controlado con placebo que evaluó el uso de omalizumab en la UCE examinó la eficacia de esta terapia en sujetos con autoanticuerpos IgE y descubrió que 70% de los pacientes tratados con omalizumab que de otra manera eran refractarios a la terapia antihistamínica estándar estaban protegidos por completo contra el desarrollo de ronchas (vs 4.5% de los sujetos tratados con placebo). Otro estudio de fase tres demostró que el omalizumab que se administró en tres dosis subcutáneas de 150 o 300 mg durante un período de 12 semanas redujo los síntomas de manera significativa en pacientes con UCE refractarios a los antihistamínicos sin rebote de los síntomas después de la interrupción de la medicación. La falta de recaída después de la interrupción y el muy buen perfil de seguridad hacen que el omalizumab sea adecuado para la terapia a largo plazo en pacientes con UCE, aunque el costo aún limita su uso en muchas circunstancias. El mecanismo por el cual el omalizumab beneficia a los pacientes con UCE aún no se dilucida por completo, pero los resultados antes mencionados defienden de manera firme la contribución de los autoanticuerpos IgE en la patogénesis de la UCE con la neutralización rápida de estos anticuerpos como un componente eficaz de la terapia. Si bien los mecanismos exactos por los que el tratamiento con omalizumab beneficia a los pacientes con UCE siguen sin estar claros, es probable que sea relevante la eliminación de los autoanticuerpos IgE. Es claro que el omalizumab reduce de manera rápida los niveles de IgE libre, lo que promueve la disminución de la expresión de FcεR1 en los basófilos en el lapso de semanas y en los mastocitos en el lapso de meses. La razón de esto es porque el FcεR1 se degrada de manera efectiva cuando no se estabiliza mediante la unión de IgE. Además, se demostró que el omalizumab mejora la firma genética de la piel lesionada en pacientes con UCE para reflejar firmas cutáneas no lesionales mediante la dismiunción de la expresión de genes implicados en la infiltración de mastocitos y leucocitos (FCER1G, C3AR1, CD93, S100A8), estrés oxidativo, vascularización (CYR61) y reparación de la piel (KRT6A, KRT16). En particular, los que no responden al omalizumab no demuestran estas alteraciones genéticas. También se cree que los basófilos se reclutan en las lesiones de urticaria de pacientes con UCE activa. El análisis de correlación de datos de ensayos clínicos aleatorizados demostró que es probable que el omalizumab aumente los recuentos de basófilos en sangre periférica al reducir el reclutamiento de estas células en la piel y también puede ayudar a regular las vías defectuosas del receptor de IgE de los basófilos. En la actualidad se realizan ensayos clínicos para caracterizar mejor los efectos de omalizumab en las respuestas de basófilos.
Se demostró que el tratamiento con omalizumab disminuye los niveles de células cutáneas positivas tanto para FcεR1 como para la IgE en la piel de pacientes con UCE. En teoría, el omalizumab puede reducir los efectos autoinmunes del autoantígeno al mediar esta disminución en los niveles patogénicos de IgE y/o de los receptores de la IgE en la superficie de los mastocitos. En los últimos años, se prestó mucha atención a la utilidad de los niveles de la IgE para predecir las respuestas al omalizumab. Los pacientes que tienen niveles más bajos de IgE antes de recibir omalizumab y niveles más bajos de IgE 4 semanas después de someterse al tratamiento tienden a responder menos bien a esta terapia que aquellos con niveles más altos de IgE basales y posteriores al tratamiento, lo que sugiere que estas pruebas de laboratorio pueden ayudar a guiar el tratamiento de pacientes con UCE considerados para opciones de tratamiento de segunda y tercera línea. De manera interesante, se demostró que los niveles totales de IgE se correlacionan de manera positiva con la expresión de FcεR1 en los basófilos, el último de los cuales tiende a ser mayor en aquellos que responden rápido a la terapia con omalizumab. A pesar del escaso conocimiento sobre el papel preciso de los basófilos en la fisiopatología de la UCE, queda claro que el tiempo de efecto del omalizumab en la UCE parece correlacionarse con el tiempo para la reducción de FcεR1 en los basófilos en comparación con los mastocitos. Se observaron resultados similares en estudios anteriores que examinaron el uso de omalizumab para la alergia a los gatos, lo que demostró que la reducción de los síntomas nasales se correlacionó de manera directa con una reducción en la capacidad de respuesta de los basófilos en oposición a la capacidad de respuesta de los mastocitos.
La cuestión de cómo el omalizumab beneficia a los pacientes cuya enfermedad está mediada por una reacción de hipersensibilidad tipo I (autoalergia) frente a una reacción de hipersensibilidad tipo II (autoinmunidad) aún no está clara, sin embargo, parece que los pacientes con autoalergia experimentan tiempos de respuesta más rápidos cuando reciben tratamiento con omalizumab. En un estudio, los sujetos refractarios a la terapia antihistamínica estándar con anticuerpos IgE anti-TPO se aleatorizaron para recibir omalizumab en intervalos de 2 o 4 semanas durante un período de 24 semanas. Los pacientes con anticuerpos IgE anti-TPO experimentaron respuestas tempranas al omalizumab, lo que sugiere que la neutralización rápida de la IgE es el mecanismo principal por el cual el omalizumab beneficia a esta cohorte en particular. Por el contrario, se cree que los sujetos que muestran una respuesta lenta al omalizumab tienen anticuerpos IgG contra el FcεRI ya que la disminución de la expresión de este receptor ocurre sólo después de que el fármaco forma complejos por primera vez con la IgE libre. Los autores validaron esta hipótesis al demostrar una correlación alta entre el tiempo que transcurrió hasta el inicio de la eficacia del omalizumab y la actividad positiva de liberación de histamina del basófilo, donde éste último pronostica tiempos más lentos de respuesta al tratamiento. La activación de los basófilos, que es más específica para la detección de autoanticuerpos liberadores de histamina en pacientes con UCE que la PCSA, puede ser una prueba útil para evaluar la respuesta del paciente al omalizumab. Como tal, los pacientes con UCE refractaria pueden beneficiarse de cursos más largos y más “personalizados” de omalizumab. Sin duda, se necesitan más investigaciones sobre los mecanismos por los cuales el omalizumab beneficia a los pacientes con UCE, al igual que los biomarcadores para predecir la eficacia de la capacidad de respuesta y la probabilidad de recaída entre pacientes con varios subtipos de UCE.
CONCLUSIÓN
La urticaria crónica espontánea es un trastorno común y complejo que ocurre en ausencia de cualquier factor provocador identificable. Si bien hay muchos aspectos con respecto a la UCE que aún no se entienden, cada vez es más claro que tanto la autoinmunidad (enfermedad mediada por IgG) como la autoalergia (enfermedad mediada por IgE) pueden contribuir a la patogénesis de este trastorno y predisponer a los sujetos al desarrollo de enfermedades autoinmunes adicionales. Los sujetos con UCE mediada por autoanticuerpos IgE parecen tener una mejoría más rápida en la respuesta al omalizumab que aquellos con enfermedad mediada por IgG debido a los mecanismos únicos por los cuales este fármaco afecta de manera secuencial los niveles de IgE y el estado de FcεR1. Se requiere más investigación para determinar cómo la presencia de autoanticuerpos únicos puede predecir el curso de la enfermedad y las comorbilidades asociadas con varios subtipos de UCE, así como la respuesta general a la terapia.
Centro Regional de Alergia e Inmunología Clínica CRAIC
Hospital Universitario “Dr. José Eleuterio González” UANL
Monterrey, México
Dra. Med. Sandra Nora González Díaz Jefe y Profesor
Dra. Marisela Hernández Robles Profesor
Dr. Rodrigo Alejandro de la Cruz Cruz Residente 1er Año
Dra. Alejandra Macías Weinmann Profesor
 Sonali J. Bracken
Sonali J. Bracken
 Amanda S. MacLeod
Amanda S. MacLeod


No hay comentarios:
Publicar un comentario
Nota: solo los miembros de este blog pueden publicar comentarios.