Un cambio radical en el modo de pensar las enfermedades
Redefinición de las enfermedades de las vías aéreas que puede dar lugar a nuevas guías sobre el asma, con nuevos medicamentos biológicos

Autor: Ian D Pavord, Richard Beasley, Alvar Agusti, Gary P Anderson y colaboradores Asthma Commission: The Lancet: September 11, 2017
El asma es responsable de una morbilidad global y costos del cuidado de la salud considerables. Hubo progresos importantes en los resultados clave, como en las hospitalizaciones por asma y en la mortalidad en la década de 1990 y principios de la década del 2000, pero en los últimos 10 años hubo pocas mejoras a pesar del aumento del costo de los medicamentos. No se están adaptando nuevas técnicas de evaluación y el descubrimiento de nuevos fármacos a tenido un progreso mucho más lento que en otras especialidades médicas.
En esta Comisión, los autores pretenden ofrecer una visión acerca de dónde estamos y hacia dónde debemos ir como comunidad médica y de investigación que aborda el importante problema de salud pública que es el asma. Este trabajo no debe considerarse una revisión exhaustiva sino un artículo que refleja la opinión colectiva y de los Comisionados. Esta Comisión también es un llamado a todos los médicos involucrados en ese campo. El objetivo de la Comisión es identificar las zonas de tratamiento del asma estancadas y desafiar los principios actuales. Los resultados han sido integrados en 7 secciones.
En una revisión de 2011 se discutió el progreso en el descubrimiento de nuevos fármacos y se afirmó que "muchas enfermedades comunes de los seres humanos todavía se diagnostican como si fueran entidades homogéneas, utilizando criterios que apenas han cambiado en un siglo ... el tratamiento de las enfermedades que son diagnosticadas de esta manera es genérico, usando el empirismo como piedra angular.”
Los autores sostienen que el concepto simplista de enfermedad que se utiliza actualmente y la suposición de que los cuadros de asma son los mismos casi resultó en la pérdida del considerable beneficio clínico de los corticosteroides y del mepolizumab, un anticuerpo monoclonal dirigido a la citocina tipo 2, interleucina (IL)5. Los autores creen que estos conceptos arraigados son las causas más importantes del estancamiento en los resultados clínicos clave observados en los últimos 10 años a pesar del creciente gasto en el tratamiento.
Los autores sugieren que la única manera de avanzar en el futuro es tener mucho más claro el significado de los rótulos utilizados para el asma y reconocer los supuestos asociados con ellos. Las enfermedades de las vías aéreas deben ser deconstruidas en rasgos que puedan medirse y, en algunos casos, modificarse (es decir, rasgos tratables) los cuales podrán agruparse en el contexto de factores sociales y medioambientales, y comorbilidades extrapulmonares.
Un importante catalizador de este cambio ha sido el descubrimiento de medidas sencillas y clínicamente accesibles de uno de los rasgos más influyentes y tratables: la inflamación eosinofílica de la vía aérea. La clasificación mediante estas medidas identifica a los pacientes que están en riesgo de resultados adversos y son pasibles de beneficiarse con los corticosteroides inhalados mucho más precisamente que con las medidas y los rótulos de la enfermedad tradicionales, mientras que el uso de estos biomarcadores para clasificar a los pacientes ha sido el instrumento para el desarrollo exitoso de nuevos fármacos.
Los Comisionados examinaron detenidamente que el riesgo de pasar de un enfoque que se centra en más corticosteroides inhalados para más pulmones que en un enfoque de más corticosteroides inhalados para pulmones apropiados, podría comprometer considerablemente los principales resultados observados entre 1990 y 2005 con el enfoque anterior.
Se desconoce cuál es la seguridad a largo plazo de no indicar corticosteroides inhalados a pacientes con biomarcadores de inflamación eosinofílica (o tipo 2). Y proponen como solución pragmática el uso a demanda de inhaladores con dosis bajas de corticosteroides combinados con agonistas β₂ de comienzo rápido, como opción de alivio por defecto, por lo tanto esos pacientes con síntomas episódicos e inflamación de las vías aéreas son más propensos a recibir corticosteroides inhalados en un momento crucial, pero reconociendo que este enfoque necesita ser probado.
Sugieren que el tratamiento con corticosteroides inhalados no sea intensificado más allá de este caso a menos que los biomarcadores de inflamación tipo 2 hayan aumentado. Existen razones sustanciales para este enfoque, que se apoya en la evidencia de ensayos clínicos. Una vez establecido el tratamiento, es necesario mejorar la respuesta a la pregunta de cómo se está sintiendo el paciente del siglo XXI con el uso de biomarcadores y cuáles son las herramientas para facilitar la clasificación del riesgo y la adherencia al tratamiento.
Predominantemente, se utiliza un enfoque reduccionista para identificar los mecanismos intervinientes y los componentes tratables, lo que puede conducir al desarrollo de nuevos conceptos terapéuticos o de nuevos fármacos. Sin embargo, para comprender cómo interactúan estos mecanismos, cómo evolucionan los fenotipos del asma durante la infancia o cómo permanecen estables con el tiempo deben aplicarse métodos de sistemas biológicos nuevos que permitan resolver esta complejidad.
Se destaca la importancia del uso complementario del enfoque reduccionista y basado en sistemas y garantizar que se está usando el método correcto para hallar la respuesta a la pregunta correcta. También se requiere pasar de las cohortes de nacimiento actuales, aunque han sido informativas, si es que deben abordarse las causas fundamentales del asma, por lo que es necesario ir más allá de la satisfacción que puede dar la situación existente, con la esperanza de prevenir o curar el asma. Al considerar el tratamiento del asma, los médicos suelen centrarse en el asma establecido más que en las causas subyacentes. Este enfoque ha rotulado al asma como una enfermedad crónica que debe ser controlada en lugar de ser curada.
Los interrogantes de la cuarta sección están dirigidos a dilucidar si las sibilancias intermitentes de la infancia progresan inevitable progresan al asma persistente en la adolescencia, y si la posterior dependencia del tratamiento farmacológico durante toda la vida puede ser modificada. Los autores no recomiendan seguir desarrollando fármacos genéricos sino comprometerse a desarrollar enfoques centrados en la prevención y la curación.
La prevención de los ataques de asma es uno de los aspectos más tratables del manejo de la enfermedad de las vías respiratorias, siendo un área de gran oportunidad para mejorar el control de la inflamación de las vías respiratorias inferiores, ya sea mediante el tratamiento con corticosteroides dirigidos o con fármacos biológicos selectivos que inhiben la inflamación del tipo 2. El uso a demanda de corticosteroides inhalados combinados con agonistas β₂ de comienzo rápido como opción de alivio predeterminada probablemente proporciona una solución efectiva para el pequeño número de pacientes con enfermedad episódica pero de alto riesgo, con elevada mortalidad.
El uso de biomarcadores de inflamación tipo 2 permite una mejor clasificación del riesgo y la adopción de estos biomarcadores para la evaluación del asma se alineará bien con un enfoque que es de valor reconocido en el asma grave. Sin embargo, es necesario utilizar las herramientas de la biología molecular de sistemas para identificar mejor los biomarcadores de riesgo y la respuesta al tratamiento. El uso de estos biomarcadores será esencial para aprovechar el creciente número de tratamientos nuevos que inhiben selectivamente la inflamación tipo 2.
Es necesario cambiar el concepto de usar los modelos que están disponibles (por ej., sensibilización sistémica de ratones maduros) en lugar de usar los modelos que representan la realidad de la enfermedad. En vez de enmascarar la identificación de nuevos rasgos, este enfoque permitirá que se esclarezca.
Las autoridades reguladoras, como la Food and Drug de Administration, los revisores de manuscritos y los becarios de las agencias de financiamiento tienen la precaución, y con razón, de que los trabajos sean realizados en poblaciones bien definidas, pero las poblaciones tienen las características diagnósticas de una condición arbitraria (es decir, asma o enfermedad pulmonar obstructiva crónica [EPOC]), definidas según las guías.
Los autores tienen la esperanza de que este nuevo enfoque impulse más los recientes progresos alentadores en el desarrollo de nuevos fármacos y, al igual que las primeras guías de asma publicadas hace 27 años, conduzca a una década o más de mejores resultados. Concluyen con 7 recomendaciones clave y el resumen de las opiniones vertidas sobre cómo podrían ser desarrolladas para beneficio de los pacientes asma.
► Introducción
¿Por qué el asma es diferente de las otras enfermedades?
Desde 1956 hasta ahora no hubo muchos cambios respecto de la taxonomía del asmapero el desarrollo y el uso clínico de métodos no invasivos para evaluar la inflamación de la vía aérea ha sido un catalizador para el cambio. Estas técnicas han demostrado que el asma y otras enfermedades respiratorias consisten en una mezcla heterogénea de procesos patológicamente diferentes que están mal representados por la clasificación fisiológica existente basada en los síntomas y, por lo tanto, para su manejo han dado lugar a un nuevo enfoque de medicina: la medicina de precisión.
La inflamación de las vías respiratorias tipo 2 (o eosinofílica) es de particular importancia porque es fácilmente reconocible y se asocia con el riesgo de ataques de asma que pueden prevenirse mediante el tratamiento con corticosteroides. El manejo determinando la inflamación eosinofílica de la vía aérea con medidas no invasivas en lugar de guiarse por los síntomas tradicionales y el nivel la función pulmonar resulta en mejores resultados y tratamientos más económicos, el mismo enfoque funciona bien, independientemente del rótulo diagnóstico.
Por otra parte, los fármacos biológicos que inhiben específicamente la inflamación eosinofílica de la vía aérea mediante el bloqueo de las citocinas tipo 2, interleucina (IL)-5, IL-13, IL-4 han demostrado tener importantes efectos beneficiosos en los pacientes adultos con enfermedad de las vías respiratorias y su patología, pero no cuando fue evaluado en todos los pacientes con asma. Está claro que es esencial contar con una nueva forma de clasificación de esas enfermedades para explotar las oportunidades proporcionadas por los nuevos tratamientos biológicos.
La ausencia de inflamación eosinofílica de las vías respiratorias también es importante en los pacientes con asma porque indica que los corticosteroides no deben aumentarse, y que se debe dar lugar a nuevas posibilidades terapéuticas.
Es necesario dejar fluir un pensamiento nuevo
Los autores expresan su gran preocupación respecto de seguir dependiendo de un enfoque que simplifica y generaliza excesivamente un síndrome tan complejo y heterogéneo (asma) y que resultará en que se dejarán de implicar a otros mecanismos patogénicamente importantes y manejables. Es necesario dejar fluir un pensamiento nuevo. La Comisión se basa en el supuesto de que el asma no es más un diagnóstico del siglo XXI que la artritis, y se intentará liberar a esta mezcla de enfermedades de las vías respiratorias del rótulo protector pero restrictivo de asma para reflejar la heterogeneidadclínica y patológica de diferentes asmas y permitir el manejo de estas enfermedades para progresar al siguiente nivel.
La Comisión solicitó a expertos en diversos ámbitos, pero con experiencia común en asma, considerar dónde debe estar el concepto moderno del asma y del manejo de la enfermedad en el siglo XXI, y cuál es la mejor manera de lograr estos objetivos. Uno de los primeros objetivos importantes fue basarse en clasificación de asma asociada a la edad(pediátrica, del adulto), a la disciplina (ciencia básica, epidemiología e investigación clínica), a las enfermedades y la asociada a determinadas nacionalidades e intentar pensar de un modo más colaborativo.
El objetivo de los expertos fue identificar las áreas de tratamiento y manejo del asma cuyo progreso se ha estancado y poner a prueba el pensamiento actual. Cada tema se inició con dos preguntas semejantes:
► Cambiar la forma en que pensamos las enfermedades de las vías respiratorias
⇒ Cambios en el concepto de asma a lo largo de los años
El asma ha sido reconocida desde la antigüedad. La palabra asma deriva del griego y significa respiración corta, disnea o estridor de la muerte y por lo tanto, al principio, fue un término utilizado para describir un grupo de síntomas y no una enfermedad específica. Los patrones patogénicos iniciales sugirieron que el flujo de aire al cuerpo estaba impedido por la flema del cerebro alojada en los pulmones. Estos modelos también indicaban una asociación entre la condición y los factores ambientales, incluyendo el clima y las zonas geográficas.
La primera publicación sobre asma data de 1698, en la que se identificaba la constricción bronquial como la causa de las sibilancias. También fueron descritos los ataques de asma y los posibles desencadenantes. Hacia finales del siglo XIX el asma se definió más formalmente y se declaró que "si el asma es grave y sus ataques frecuentes, seguramente se ha producido una lesión permanente en los pulmones". Probablemente, esta definición representa la primera vez que el asma fue asociada al daño de las vías respiratorias, un proceso ahora conocido como remodelación de la vía aérea.
En la primera mitad del siglo XX se destacó la heterogeneidad de la enfermedad. Se describieron dos fenotipos clínicos: asma extrínseca, que se cree es debida a alergenos externos y de inicio a una edad más temprana, por desencadenantes ambientales, atopia y presencia de enfermedades alérgicas. El otro tipo es el asma intrínseca, relacionada con factores intrínsecos al cuerpo y que se asocia a un inicio a edad más avanzada y la ausencia de atopia.
En la década de 1840 se reconoció formalmente (enseguida de la aparición de la espirometría) la asociación entre el asma y la obstrucción variable al flujo aéreo, y la asociación entre la obstrucción del flujo aéreo y un coeficiente de volumen espiratorio forzado en 1 segundo/capacidad vital, bajo.
En la primera mitad y principios de la segunda mitad del siglo XX fue introducido el tratamiento con broncodilatadores, incluyendo la epinefrina, los anticolinérgicos, las metilxantinas y agonistas β inhalados. A mediados del siglo pasado se comenzaron a usar los corticosteroides, incluyendo los corticosteroides por vía sistémica (1950 en el Reino Unido) aunque su introducción no fue sencilla debido al elevado potencial de toxicidad sistémica demostrado en un estudio. Sin embargo, mediante un estudio microscópico, posteriormente se demostró que los corticosteroides eran eficaces en asmáticos con eosinófilos en el frotis de esputo, y no en los pacientes sin eosinófilos.
En la década de 1970, también mediante un estudio microscópico se seleccionaron pacientes para demostrar que el dipropionato de beclometasona inhalado era un tratamiento tópico eficaz si se administra en aerosol, con menos efectos adversos, permitiendo que un número considerable de pacientes pudiera abandonar este tratamiento sin perder el control del asma. Este trabajo fue ampliamente ignorado en los siguientes 50 años, pero mirado retrospectivamente fue un estudio pionero e importante porque mostró por primera vez que el asma se asocia con diferentes patrones de inflamación de las vías aéreas y demostró que es importante distinguirlos clínicamente. En la década de 1960, varios autores observaron que los episodios de asma infantil con sibilancias se asociaban temporariamente a brotes de infección viral en la comunidad, pero estos niños no desarrollaron asma en la niñez.
Un pequeño pero muy influyente estudio mostró que la exposición temprana a los ácarosdel polvo fue de gran importancia para el desarrollo de asma en la primera infancia, pero no se asoció con sibilancias en esa etapa.
Los estudios a largo plazo han confirmado que hay muchos patrones sibilantes diferentes. El seguimiento de la función pulmonar durante todo el período de estudio de la cohorte de Melbourne, que ya lleva 6 décadas, demostró que los pacientes con resfríos virales sibilantes (bronquitis sibilante tal como se describió inicialmente) tuvieron una función pulmonar normal durante toda su vida, pero los niños con asma, y asma grave, tuvieron defectos obstructivos permanentes.
En efecto, los niños con asma grave tuvieron un riesgo 30 veces mayor de EPOC que los niños sin asma y peor función pulmonar, a los 10 años. Las diferencias clínicas entre los pacientes con sibilancias durante los resfríos virales y los pacientes con asma infantil atópica han sido confirmadas por las diferencias fisiológicas y patológicas, aunque desde hace tiempo se sabe que estos patrones de sibilancias son dinámicos y afectan el desarrollo.
Un estudio clásico de cohorte realizado en Tucson, EE.UU., hizo el seguimiento de bebés desde su nacimiento e inicialmente informó sibilancias a las edades de 3 y 6 años. Se distinguieron solo 4 fenotipos de sibilancias:
Otros estudios han distinguido más fenotipos, concluyendo que se pueden identificar subtipos de sibilancias de la infancia en base su patrón temporal. Sin embargo, se observaron diferencias entre los fenotipos identificados en diferentes cohortes utilizando diferentes técnicas y fuentes de datos, y el uso de técnicas tales como el análisis de clases latentes que apoyó la necesidad de ir más allá de la presencia o ausencia de síntomas para evaluar las enfermedades de las vías respiratorias en la infancia.
Estos estudios identificaron numerosos factores de riesgo potenciales para el comienzo del asma, entre ellos el asma materna y el consumo de tabaco durante el embarazo, tipo de parto, bajo peso al nacer, discapacitados pulmonares e hiperreactividad de las vías respiratorias enseguida del nacimiento y la importancia de la exposición microbiológica temprana.
Por otra parte, al igual que se ha reconocido que todas las sibilancias no son iguales, se han identificado diferentes patrones de atopia, con significados diferentes. Por lo tanto, la combinación de sensibilización a múltiples alergenos y la persistencia de las sibilancias con los ataques agudos es más predictivo de un resultado adverso a largo plazo.
Se han reconocido las diferencias entre los factores que inician el asma atópico y aquellos que propagan la afección asmática.
Tres ensayos aleatorizados y controlados de la iniciación temprana de los corticosteroides inhalados en lactantes en riesgo de desarrollar asma mostraron el alivio de los síntomas, pero el tratamiento no tuvo ningún efecto sobre la historia natural y la progresión de las sibilancias; los pocos estudios que han investigado la patología de las sibilancias infantiles no han demostrado ningún efecto sobre la inflamación eosinofílica en la mayoría de los pacientes, aunque la correcta administración de los corticosteroides inhalados suprime el asma recurrente o persistente con inflamación eosinofílica de las vías respiratorias.
Durante los últimos 50 años se han podido distinguir 2 épocas principales del asma, cada una con una duración de 25 años:
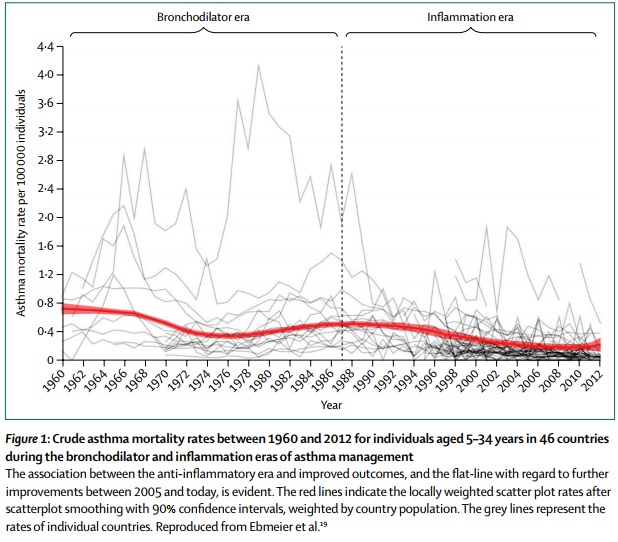 A pesar de que no hay pruebas claras de una correlación entre la inflamación y la sensibilidad de las vías respiratorias y la diferente respuesta a cada uno de los tratamientos, el mito de que la inflamación de las vías respiratorias es el origen de todos los problemas del asma fue apoyado fervientemente.
A pesar de que no hay pruebas claras de una correlación entre la inflamación y la sensibilidad de las vías respiratorias y la diferente respuesta a cada uno de los tratamientos, el mito de que la inflamación de las vías respiratorias es el origen de todos los problemas del asma fue apoyado fervientemente.
Esta asociación entre la subutilización y la mortalidad, y el creciente reconocimiento de que la inflamación de las vías aéreas se observa comúnmente, aún en pacientes con asma leve, dando paso a la segunda era del asma (anti-inflamatoria). Sin embargo, el excesivo uso de agonistas β₂ inhalados todavía contribuye a las muertes por asma. El uso aumentado de corticosteroides inhalados fue más difícil de implementar que el uso de los agonistas β₂, en parte debido a que el tratamiento tenía un efecto sobre los síntomas más lento y por lo tanto menos obvio sobre los síntomas.
Las guías fueron utilizadas para alentar a los pacientes y los médicos a comenzar el uso precoz de los corticosteroides inhalados y la educación del paciente mediante una acción multidisciplinaria para fomentar la adherencia continuada al tratamiento una vez obtenida la respuesta sintomática.
La era antiinflamatoria se asoció con una reducción sustancial de los pacientes con asma grave aguda y de la mortalidad por asma aguda, particularmente entre 1990 y 2005 en los niños. Los corticosteroides no eliminan totalmente la reversibilidad del broncodilatador aguda; un tercio de los pacientes del registro de asma grave de Brompton tuvo una obstrucción reversible del flujo aéreo a pesar de una inyección de triamcinolona.
La evidencia indicó que las combinaciones de agonistas β₂ inhalados de acción prolongada y corticosteroides inhalados dieron mejores resultaron en muchos pacientes. Sin embargo, es preocupante que al menos en los niños y a pesar de la ausencia de evidencia, la terapia combinada se siga prescribiendo como tratamiento preventivo de primera línea.
Más preocupante aún es que los agonistas ß₂ de acción prolongada siguen siendo prescritos como terapia única a pesar de la evidencia convincente de que hay que usarlossin el agregado concomitante de corticosteroides inhalados, por el riesgo de aumento de la mortalidad por asma.
Al respecto, el progreso en relación con los resultados clave se ha estancado en los últimos 10 años y las muertes evitables continúan ocurriendo con una regularidad deprimente a pesar de la inversión en el tratamiento del asma. Este estancamiento podría ser explicado en parte por las variaciones en la práctica, debido a que existen marcadas diferencias regionales e internacionales en los resultados, en particular debido al acceso y asequibilidad de la terapia del asma y las variaciones en la prevalencia de los síntomas de asma. Una preocupación fundamental para los autores es que el enfoque actual de utilizar un tratamiento universal o único no puede ser seguro y ofrecer mejores resultados a todos, incluso a pesar de los grandes incrementos en los gastos de tratamiento, a menos que el diagnóstico y el marco terapéutico del asma sean optimizados.
► ¿Dónde nos encontramos ahora?
⇒ Definición y conceptos básicos
La definición de la Global Initiative for Asthma 2002, la más ampliamente utilizada, incluye una larga descripción de las principales características patológicas, fisiológicas y clínicas de la enfermedad (hiperreactividad de las vías aéreas, cambios estructurales o remodelación de la vía aérea, inmunidad desordenada de la mucosa e inflamación de las vías respiratorias). La última definición de 2017 es menos descriptiva y se aleja de esas características pero, sin embargo, siguen siendo consideradas importantes.
Para incluir las anormalidades fisiológicas, estructurales e inmunológicas de las vías respiratorias en la definición de asma, estas anormalidades necesitan ser bien definidas, homogéneas, estar universalmente presentes, causalmente vinculadas y fácilmente mensurables: la realidad es que no cumplen con ninguna de estas especificaciones. Aunque las anomalías fisiológicas de las vías respiratorias pueden ser medidas, no sucede lo mismo con las anomalías estructurales o de la función inmunológica.
Estas diferencias presentan un problema porque los enfoques terapéuticos prometedores para la respuesta anormal de las vías respiratorias a las infecciones virales podrían no tener éxito hasta que se disponga de nuevas técnicas para evaluar este componente.
Del mismo modo, otro objetivo es mejorar la limitación del flujo de aire pero esta anomalía no puede ser modificada hasta que los médicos puedan distinguir entre la limitación del flujo aéreo que se debe a un factor activo, tratable, de la limitación programada irreversiblemente en los primeros años de vida o en la etapa prenatal.
♦ Enfoques diagnósticos y monitoreo
A pesar de las manifestaciones variables del asma antes mencionadas, el enfoque principal del diagnóstico ha sido documentar los síntomas del asma y la limitación variable del flujo aéreo, un enfoque que en 50 años ha cambiado poco.
♦ Desarrollo de fármacos nuevos
Hasta hace poco, el concepto de tratamiento dirigido no existía. El avance en el descubrimiento de nuevos fármacos ha sido lento, con la llegada a la clínica de pocas moléculas descubiertas en el laboratorio y un índice preocupantemente elevado de fracaso en la última etapa del desarrollo clínico.
El mepolizumab, un anticuerpo monoclonal humanizado que fue desarrollado para inhibir la inflamación eosinofílica de las vías respiratorias a través del bloqueo de la IL-5 es un buen ejemplo del progreso en el descubrimiento de nuevos fármacos. En sistemas in vitro y modelos in-vivo se comprobó que el mepolizumab es seguro y eficaz para bloquear la IL-5 y reducir la inflamación eosinofílica de las vías respiratorias. El mepolizumab fue investigado en pacientes que permanecieron sintomáticos durante los tratamientos con los corticosteroides inhalados actuales y el ensayo clínico se centró en la función pulmonar y los síntomas de asma usados como las medidas tradicionales de los resultados. A pesar de su poder adecuado, los resultados de este ensayo fueron inesperadamente negativos, lo que provocó el casi abandono del fármaco.
Los investigadores con experiencia en mediciones no invasivas de la inflamación de las vías respiratorias identificaron 2 problemas importantes con este ensayo clínico inicial: que la heterogeneidad de la inflamación de las vías respiratorias en el asma grave significaba que un número considerable de participantes en el ensayo no había tenido inflamación eosinofílica de las vías respiratorias y por lo tanto no se esperaba una respuesta; mientras que los ataques de asma están estrechamente relacionados con la inflamación eosinofílica de las vías respiratorias y mejor podrían haber sido una medida del resultado que la función pulmonar y los síntomas de asma.
Dos estudios fueron diseñados para administrar mepolizumab específicamente a pacientes con asma grave y esputo eosinofílico, utilizando como resultados los ataques de asma. En ambos estudios, el tratamiento con mepolizumab se asoció una disminución de los ataques de asma del 50-80%, datos que fueron confirmados en otros ensayos posteriores en fases 2b y 3. Con mejores criterios estos ensayos pudieron mostrar una serie de beneficios clínicos estrechamente vinculados al recuento de eosinófilos en la sangre.
Las mediciones de la limitación del flujo de aire variable y los síntomas, previamente considerados como características del asma, no tuvieron ningún valor en la predicción de la respuesta al tratamiento, ni aparentemente, tampoco para rotular con precisión el asma, porque se observaron respuestas al tratamiento contundentes en pacientes con características de EPOC y evidencia de inflamación eosinofílica de las vías aéreas. Este mismo principio ha sido fundamental para el desarrollo de una gama de fármacos biológicos dirigidos contra las IL-5 y la IL-13, y las vías de la IL-4 y la IL-13, muchas de las cuales han mostrado signos de eficacia en ensayos clínicos en fase tardía.
►¿Hacia dónde queremos ir?
Los autores creen que lo que se necesita es una tercera era del manejo del asma, lo que da cuenta de la heterogeneidad cada vez más reconocida del asma y ofrece un manejo de precisión y un tratamiento basado en una cuidadosa evaluación de las características de la enfermedad en cada paciente. Esta tercera era será particularmente importante si se quieren aprovechar los muchos medicamentos en desarrollo que inhiben la inflamación tipo 2.
Es necesario identificar a otros mecanismos patogénicos importantes y tratables. Una pregunta importante es si el efecto fenotípico de la heterogeneidad del asma puede ser explicado por vías mecánicas o endotipos diferentes.
Por ejemplo, la inflamación sistémica asociada a la obesidad y la edad avanzada puede tener efectos en las vías respiratorias que empeoran el asma. Esta es un área compleja porque hay un límite en cuánta heterogeneidad fenotípica nos permiten comprender los endotipos, ya que muchos rasgos (es decir, síntomas, obstrucción del flujo aéreo) pueden estar ocasionados por múltiples mecanismos de la enfermedad.
Por esta razón, un enfoque reduccionista que se centra en los rasgos reconocibles ligados a la morbilidad y asociados a la respuesta al tratamiento podrían representar un mejor marco conceptual para acelerar el progreso hacia tratamientos personalizados. A corto plazo, la investigación debe centrarse en estos rasgos tratables, mientras se busca el mecanismo subyacente de los diferentes rasgos de la enfermedad. El principio importante es que, en última instancia, serán los mecanismos los que impulsen la precisión.
⇒ Rasgos tratables
Cualquier tubo biológico reacciona a los estímulos con un conjunto estereotipado de respuestas, independientemente del estímulo. Las respuestas estereotipadas de la vía aérea a eventos adversos son (por orden de importancia y posibilidad de ser reconocidos) cualquiera o todos los siguientes:
Sin embargo, la limitación variable del flujo de aire podría deberse a problemas como la pérdida de los cables alveolares (extramural). Las sibilancias no siempre son el resultado de la contracción del músculo liso de la vía aérea siendo necesario comprender su etiología y la respuesta al tratamiento.
Por otra parte, la pediatría desafía el concepto de hiperreactividad de las vías respiratorias; así como existen múltiples atopias, hay múltiples formas de hiperreactividad.
Tres estudios prospectivos de cohorte de nacimiento han demostrado que la hiperreactividad de las vías respiratorias está presente en las primeras semanas después del nacimiento, en un momento en que no hay evidencia de alergia, inflamación de las vías respiratorias o aumento de la infiltración de mastocitos en el músculo liso de las vías respiratorias; existe y es predictiva de los resultados respiratorios a mediano plazo.
Los datos provenientes de animales y una pequeña cantidad de seres humanos sugieren que la causa subyacente es un cambio en las dimensiones de las vías respiratorias (alargamiento y estrechamiento) y la pérdida de los puntos de anclaje de la vía aérea, de manera que cualquier estrechamiento de la vía aérea es una señal exagerada de obstrucción.
Por último, es muy probable que múltiples factores adicionales y potencialmente más tratables contribuyan a la limitación del flujo aéreo, incluyendo la sensibilización de los nervios de las vías respiratorias, los mastocitos y los mediadores inflamatorios del músculo liso, la reducción de la función de barrera del epitelio, la reducción de la producción de factores broncoprotectores y una anormalidad intrínseca del músculo liso de las vías respiratorias, con algunos cambios estructurales.
La limitación del flujo de aire podría no responder a los broncodilatadores y al tratamiento antiinflamatorio. Aunque la limitación fija del flujo aéreo puede no representar un rasgo tratable, es ciertamente un rasgo que puede conducir al sobretratamiento si no es considerada correctamente.
Los factores de la primera infancia pueden ser la causa más importante de los cambios estructurales que ocurren en la limitación del flujo de aire y que llevan a la limitación fija del flujo aéreo. Los estudios de cohortes de nacimiento muestran que los cambios estructurales de las vías respiratorias se desarrollan antes del nacimiento y en la primera infancia, y los estudios en adultos muestran que, aunque un subconjunto de pacientes tiene un rápido deterioro de la espirometría, las personas con o sin asma o EPOC tienen un envejecimiento pulmonar normal.
La pérdida temprana de la función pulmonar podría estar asociada al estrechamiento o alargamiento circunferencial de la propia vía aérea, lo que podría estar determinado in utero o en el período postnatal, en asociación con la infección viral (bronquiolitis obliterante) y la contaminación o la pérdida de los anclajes de los cables alveolares.
Los datos de animales sugieren que estos llamados anclajes de los cables alveolares se reducen por la exposición al humo del tabaco antes del nacimiento. Un ejemplo es la limitación del flujo aéreo en los lactantes de madres que fumaron durante el embarazo─mucho antes de que la inflamación de las vías respiratorias se haga evidente. Las consecuencias del nacimiento prematuro y la displasia broncopulmonar en la primera infancia son otras causas de limitación del flujo de aire fijo en la vida posterior que merecen cada vez más consideración.
La identificación de la limitación fija del flujo de aire podría ser difícil en un individuo, particularmente en los niños, porque no existe ninguna definición adecuada de un régimen terapéutico para este propósito. A veces, la limitación del flujo de aire parece responder bien al tratamiento antiinflamatorio, presumiblemente como resultado de una mejoría en el edema de las vías respiratorias o el taponamiento de moco. Sin embargo, la posibilidad de que la limitación del flujo de aire sea fija y debida a un mal desarrollo pulmonar, o a los cambios estructurales irreversibles, siempre deben ser considerados antes de aumentar el tratamiento cuando no hay evidencia de inflamación de las vías respiratorias.
El hecho de disponer de nuevas técnicas de imagen y mediciones fisiológicas más sensibles podría proporcionar nueva información importante sobre los mecanismos que llevan a la limitación del flujo aéreo fija y variable, pero hasta contar con esta información, las causas subyacentes de la limitación del flujo aéreo no siempre pueden ser atribuidas a rasgos tratables diferentes. El objetivo debe ser identificar muy bien y la presunta limitación episódica del flujo de aire, y utilizar las mediciones de la limitación del flujo aéreo para definir la mejor función que se puede alcanzar en respuesta al tratamiento. Para lograrlo podría requerirse la continuidad de las evaluaciones.
♦ Inflamación de la vía aérea
Podrían existir otras vías, hasta ahora desconocidas. Todavía faltan definir los mecanismos exactos y las implicancias clínicas de estas diferentes vías, pero teóricamente podrían representar rasgos individuales y distintivos tratables. En vista de la proliferación de fármacos monoclonales de alto costo, es más necesario entender las vías en cada paciente que proceder con una serie azarosa de ensayos terapéuticos n-de-1.
Los efectos beneficiosos de los tratamientos prolongados con bajas dosis de macrólidos en pacientes con asma no eosinofílica indica que la inflamación tipo 2 de la vía aérea podría representar un rasgo individual tratable, pero los antagonistas de CXCR2, que causan una marcada reducción del recuento de neutrófilos en el esputo, no son eficaces en los pacientes con asma no controlada.
En los pacientes con EPOC, los macrólidos y los antagonistas de CXCR2 tienen efectos muy diferentes en los fumadores y ex fumadores; Los antagonistas de CXCR2 reducen eficazmente las exacerbaciones en los fumadores mientras que los macrólidos tienen el efecto contrario.
Estos hallazgos sugieren que al menos hay dos tipos de inflamación neutrofílica de la vía aérea en pacientes con enfermedad de las vías respiratorias, siendo diferentes en su relación con el tabaquismo y la infección de las vías aéreas. De hecho, la inflamación neutrofílica podría ser beneficiosa en presencia de una infección bacteriana de las vías respiratorias (cada vez está más implicada en el asma). Un ensayo mostró que la mera presencia de inflamación no es una razón suficiente para erradicarla. La inflamación neutrofílica de las vías respiratorias también podría estar influenciada por procesos mediados por las células T-helper-17.
En el primer estudio clínico de brodalumab, que bloquea la IL-17 inhibiendo al receptor de IL-17A, no se observó mejoría de los puntajes de un cuestionario de control del asma (criterio de valoración primario) en un grupo de pacientes con asma moderada a grave. El tratamiento no tuvo efectos beneficiosos con salbutamol en un subgrupo de de alta reversibilidad, aunque este hallazgo no fue confirmado en un ensayo posterior de fase 3 (no publicado). Un efecto beneficioso selectivo en la respuesta al broncodilatador en pacientes con asma grave también ha sido reportado con el uso de un antagonista del factor de necrosis tumoral α, el golimumab, aunque este tratamiento no se llevó a cabo debido a que la población a tratar tenía una elevada incidencia de malignidad.
La selección de pacientes no fue óptima ni con el golimumab ni con el brodalumab debido a que no se confirmó la presencia de inflamación neutrofílica de las vías respiratorias y porque los criterios usados para la selección de pacientes no incluyeron los marcadores el factor de necrosis tumoral-α o la IL-17. Sin embargo, podría existir un subgrupo definible de pacientes con asma grave que obtenga beneficios netos de uno o ambos tratamientos.
♦ Infección de las vías respiratorias y defensas de las vías respiratorias deterioradas
Existen pocas dudas de que las infecciones virales son un desencadenante de los ataques agudos de asma grave y la evidencia indica que una respuesta de las vías respiratorias infectadas anormal da como resultado una respuesta inflamatoria de las vías respiratorias y consecuencias clínicas graves, como los ataques de asma. El problema es que la infección bacteriana y la infección viral han demostrado estar presentes en los ataques agudos de asma. Ambos tipos de infección son potencialmente identificables y son rasgos tratables en determinados pacientes con asma; la evidencia indica que el interferón inhalado es eficaz en pacientes con asma grave. Sin embargo, antes de recomendar el tratamiento antibiótico para los ataques, transitorio, se debe considerar la inmunosupresión tópica, inducida por virus, como una razón igualmente plausible de la presencia de cultivos bacterianos positivos.
inhalado es eficaz en pacientes con asma grave. Sin embargo, antes de recomendar el tratamiento antibiótico para los ataques, transitorio, se debe considerar la inmunosupresión tópica, inducida por virus, como una razón igualmente plausible de la presencia de cultivos bacterianos positivos.
♦ Alteración de la sensibilidad y eficacia del reflejo de la tos
La tos es claramente un mecanismo de defensa importante de las vías respiratorias, y el mejor tratamiento es eliminar su causa. Se producen considerables cambios asociados a la edad en el espectro de diagnósticos de la tos crónica aislada. La hipersensibilidad del reflejo tusígeno es una causa frecuente de síntomas en pacientes adultos con el rótulo de asma, y muchos de ellos reciben tratamientos intensivos con poca o ninguna evidencia de beneficio. Sin embargo, se sabe poco sobre si éste es un factor importante en los niños. Los pacientes adultos suelen ser mujeres de 45 a 60 años que se presentan con tos seca persistente asociada a un reflejo tusígeno exagerado, a menudo en ausencia de otras características de enfermedad respiratoria. Solo una pequeña proporción de pacientes tiene hipersensibilidad del reflejo de la tos tratable secundario a la inflamación eosinofílica de las vías respiratorias.
Otras causas tratables incluyen la tos secundaria a los inhibidores de la enzima convertidora de angiotensina; sin embargo, una proporción considerable de pacientes tiene un reflejo de la tos alterado sin causa obvia. Este componente de la enfermedad de la vía aérea es reconocible y cuantificable, representa un área importante para nuevas investigaciones y el desarrollo de fármacos nuevos. Del mismo modo, la menor sensibilidad o eficacia del reflejo de la tos asociada a la medicación o a una enfermedad neuromuscular, respectivamente, podría ser teóricamente tratada con técnicas que aumenten la tos.
♦ Rasgos tratables y clasificación de las enfermedades de las vías aéreas
Los autores reconocen que no es posible determinar todos los factores de las enfermedades de la vía aérea en cada paciente, especialmente niños, pero deberían considerarse las complejidades potenciales. La espirometría es difícil para los niños pequeños y no es lo suficientemente sensible para detectar las anomalías importantes en algunos pacientes, pero existen otras técnicas confiables para medir la función pulmonar que son menos dependientes de la cooperación de los niños pequeños y podrían ser más sensibles.
La inflamación de las vías respiratorias inferiores solo puede evaluarse en casos graves, ya que la broncoscopia no se justifica en la mayoría de los niños con asma. Las mediciones en las secreciones nasales y el análisis del aliento son accesibles, y las investigaciones futuras deberían centrarse en hallar medidas o marcadores genéticos para que las enfermedades de las vías puedan ser analizadas a la manera del siglo XXI. Estas medidas obviamente no son aplicables a los pacientes con enfermedad leve de la vía aérea en la que existe poca duda diagnóstica, por ejemplo, en la atención primaria en particular, los adultos o niños con enfermedad de las vías respiratorias que responden completamente a las dosis bajas de corticosteroides inhalados no requieren ser derivados para ser sometidos a las múltiples pruebas de las vías respiratorias.
Estos rasgos no son diferenciables, por ejemplo, la infección bacteriana crónica de las vías respiratorias podría coincidir con la inflamación neutrofílica y el aumento de la secreción de las vías respiratorias. Estos rasgos tratables de las vías respiratorias no son entidades distintas separadas─por ej., la infección bacteriana crónica de la vía aérea podría conducir a la inflamación neutrofílica y al aumento de productos de secreción de la vía aérea. Las manifestaciones tratables de las vías respiratorias deben considerarse la enfermedad, sin descuidar la necesidad de desarrollar nuevas terapias para problemas no tratables. Algunos o todos estos rasgos podría tener implicancias a largo plazo que específicamente confieren un riesgo futuro aunque no inmediato, lo que podría tener importantes consecuencias.
Tratamiento de precisión
Richard Asher declaró que la comunidad clínica todavía confunde las observaciones clínicas y la patología, y el nombre de las entidades de una manera confusa, lo que lleva a conceptos poco claros de la enfermedad. El uso que se hace del término asma es un ejemplo de ello, en el que las guías han confundido los síntomas (tos, sibilancias y disnea), la fisiología (limitación variable del flujo aéreo), la patología y la inflamación eosinofílica de las vías respiratorias).
Por lo tanto, los clínicos deben describir lo que ven─teniendo en cuenta la limitación del flujo aéreo, la inflamación eosinofílica de la vía aérea, la infección y la hipersensibilidad del reflejo de la tos─al menos como base inicial, reconocer las brechas del conocimiento para iluminar y no oscurecer. En consecuencia, el asma se convierte en un síndrome, y entonces ahora, un diagnóstico para un individuo específico debe convertirse en una enfermedad de las vías respiratorias o el síndrome asma caracterizado por una obstrucción fija y variable del flujo de aire, sin inflamación eosinofílica de las vías respiratorias o infección crónica, por lo que no se prescribirán corticosteroides inhalados en dosis elevadas y cuando sea posible se cuantificará el riesgo futuro.
Hasta que el manejo de precisión esté disponible, se pueden utilizar los rasgos del síndrome asmático discutidos anteriormente. Estos rasgos tienen el mérito de estar vinculados a la morbilidad, y algunos están razonablemente bien definidos, son medibles y están vinculados a la respuesta a tratamientos específicos. Los autores recomiendan que estos rasgos sean utilizados para estructurar un enfoque alternativo para la evaluación y el manejo.
Cuando un médico evalúa a un paciente de cualquier edad, la primera pregunta se hace es: ¿hay alguna comorbilidad o factores del estilo de vida que puedan estar contribuyendo al desarrollo del problema clínico? Es probable que la identificación y modificación de estos rasgos sea útil, independientemente de si el paciente tiene una enfermedad respiratoria subyacente. La segunda pregunta es: ¿cuáles son los aspectos de los problemas del paciente que derivan de la enfermedad de las vías respiratorias?
La evaluación de la historia clínica, la presencia de factores de riesgo de enfermedades (por ej., tabaquismo, alergias, ocupación, antecedentes familiares y respiratorios en los primeros años de vida), la espirometría y los biomarcadores de la inflamación tipo 2 deben ayudar a responder a esta pregunta clave. Si existe una elevada probabilidad de enfermedad de las vías respiratorias, el siguiente paso es establecer cuáles son las características de las vías respiratorias en este paciente particular y tratarlas en consecuencia, teniendo en cuenta los resultados probables de ese tratamiento.
En los pacientes con poca probabilidad de tener una enfermedad de las vías respiratorias, que son refractarios a tratamientos simples o cuya morbilidad es desproporcionada con lo que se ha demostrado objetivamente, la atención debe estar dirigida a los factores ambientales y extrapulmonares, los que podrían ser relevantes y modificables.
Esta estrategia reconoce las características clínicas y la complejidad de las enfermedades de las vías respiratorias como así los fenotipos clínicos y endotipos que en cualquier paciente pueden ocurrir aisladamente o combinados y podrían cambiar con el tiempo, ya sea como parte de la historia natural de la enfermedad o debido a la terapia. Es importante no suponer que existe una relación entre un componente y otro.
La estrategia abarca trastornos superpuestos, comorbilidades, factores ambientales y del estilo de vida, y enfatiza la consideración de estos en pacientes con morbilidad a pesar de una intervención eficaz contra los rasgos tratables. Con el advenimiento de los nuevos fármacos monoclonales es necesario ir más allá de las definiciones basadas en células y utilizar las definiciones basadas en vías, particularmente en las enfermedades no eosinofílicas de las vías respiratorias.
Según los autores, “Aunque no es definitiva, la evidencia sugiere que el tipo de manejo multidimensional individualizado que defendemos conduce a una reducción de la frecuencia de los ataques, mejor calidad de vida y menor costo en medicamentos.” Otras fortalezas de esta propuesta son:
• Se proponen criterios diagnósticos específicos para los componentes y se destacan los beneficios terapéuticos esperados, según las mediciones de los resultados relevantes.
• Esta propuesta reconoce que los diferentes componentes están específicamente asociados a diferentes aspectos del problema clínico o riesgos futuros (es decir, la inflamación eosinofílica de la vía aérea y el riesgo de ataques).
• La propuesta podría ser rentable debido al uso más económico del tratamiento y a la mayor respuesta al tratamiento.
• El manejo puede estimular mejores investigaciones mediante la identificación de algunos baches en el conocimiento.
• Se pueden identificar los criterios de inclusión y exclusión clave para futuros ensayos clínicos aleatorizados.
• El plan de manejo puede ser aplicado en cualquier paciente con enfermedad de las vías respiratorias y conduce a una terapia más precisa en lugar de utilizar el enfoque de rótulos y tratamiento universal o único.
• El plan puede utilizarse en cualquier establecimiento de atención adaptando el enfoque a los aspectos de la condición que pueden ser identificados y modificados en ese contexto.
► Más allá de las guías: tratamiento individualizado en diferentes entornos de atención de la salud
⇒ ¿Dónde nos encontramos ahora?
♦ El sube y baja de las guías
El marco para el manejo del asma recomendado por numerosas guías de organizaciones nacionales e internacionales es un enfoque universal paso a paso para el control del asma. Esta construcción básica no ha cambiado mucho desde que las primeras guías fueron publicadas hace 27 años. El tratamiento actual se inicia con agonistas β₂ de acción corta inhalados como requiere el asma intermitente, con el agregado de dosis bajas de mantenimiento de corticosteroides inhalados para el asma leve persistente, intensificando hasta el tratamiento con corticosteroides combinados inhalados o agonistas ß2 de larga duración en el asma moderada, y una dosis aumentada de corticosteroides en el inhalador de combinación para el control del asma grave. Este enfoque terapéutico basado en el control del asma resulta en un tratamiento que se ajusta a todos los pacientes al mismo algoritmo, a través de un ciclo continuo de evaluación, tratamiento y revisión de la respuesta del paciente.
La atención basada en las guías es útil cuando se trata de una condición homogénea bien definida, en la que el tratamiento es relativamente consistente entre los pacientes y los diferentes resultados, y en pacientes para quienes los objetivos del manejo son realistas y realizables; y de hecho, para muchos pacientes, las pautas que recomiendan la terapia anti-inflamatoria han brindado beneficios sustanciales. Sin embargo, ninguno de los dos primeros criterios se cumple en todo el espectro del asma. Quizás las guías se desarrollaron sin establecer primero si la entidad a la cual están dirigidas las recomendaciones de la guía es útil para dedicar la guía y suficientemente bien definida.
Un problema adicional es que el objetivo terapéutico─eliminar los síntomas y los ataques y normalizar la función pulmonar─podría ser inalcanzable en una proporción considerable de pacientes. Por consiguiente, los objetivos terapéuticos inalcanzables impulsan la necesidad de los tratamientos (y el costo) en una forma espiralada.
La providencia, alcance y proliferación de las guías ha generado problemas. Por necesidad, las guías brindan recomendaciones conservadoras y basadas en datos de ensayos aleatorizados y controlados realizados en forma bien definida en poblaciones bien definidas pero que son poco generalizables: en diferentes etapas, las decisiones terapéuticas son demasiado generalizadas, dando como resultado tratamientos para un número considerable de pacientes. Por ejemplo, se recomienda el agregado de agonistas ß2 de acción prolongada en pacientes cuya afección no es controlada por los corticosteroides inhalados en dosis bajas; pero ¿es ésta la mejor opción para los pacientes con signos de actividad inflamatoria eosinofílica de las vías respiratorias y cuyo problema son los ataques recurrentes?
Los pacientes que no responden a los enfoques iniciales deben ser identificados con el fin de implementar la medicina de precisión y no el tratamiento que sigue ciegamente el modelo estándar de tratamiento paso a paso. Las primeras guías de asma discutieron algunas de preocupaciones principales referentes al diagnóstico y tratamiento de la enfermedad. Cada vez más se utilizan guías para establecer estándares de atención médicos y legales, y por lo tanto, las recomendaciones han quedado muy bien a sentadas, lo que dificulta innovar y generar nuevas pruebas. Por otra parte, en los últimos 20 años han surgido muchas guías, en algunos casos, con recomendaciones variables y contradictoras. Dichas contradicciones surgen de la utilización de diferentes preguntas.
♦ Manejo del asma en los países de bajos y medianos ingresos
En estos países, la poca disponibilidad de tratamientos de precisión y la escalada del costo de los medicamentos son un problema muy importante para el manejo de las enfermedades de las vías respiratorias. Esta situación puede llevar a errores diagnósticos y al subdiagnóstico. La diferencia de recursos crea una inaceptable desigualdad que todavía existe globalmente con respecto al asma entre los países de bajos y altos ingresos. La mayor parte de la población infantil del mundo y una proporción importante de la población adulta reside en países de bajos y medianos ingresos, por lo que si se abordan los problemas para el diagnóstico y el tratamiento en estos entornos tendrá un efecto considerable─por ej., si todos dispusieran de beclometasona inhalada, salbutamol inhalado, prednisolona y un espaciador de botella de leche, el impacto global sería importantísimo.
► ¿Hacia dónde queremos ir?
Para pasar del enfoque de tratamiento universal al de la medicina de precisión es necesario aplicar enfoques nuevos que analicen cada aspecto de la enfermedad de las vías respiratorias en todos los pacientes que no responden al tratamiento recomendado en las guías. La principal limitación del enfoque universal o único recomendado en las guías, que incluye corticosteroides inhalados y agonistas β2, es la incapacidad de prescribir un tratamiento de precisión según las vías específicas o grupos fenotípicos.
Los tratamientos difieren en sus efectos sobre los síntomas, la inflamación de las vías respiratorias y el riesgo de ataques, por lo que sería más lógico un enfoque de precisión. Este enfoque podría evitar la sobredosis inapropiada de corticosteroides inhalados en pacientes sintomáticos con asma no eosinofílica, incluyendo el fenotipo asociado a la obesidad, el subtratamiento inapropiado con corticosteroides inhalados en pacientes con asma eosinofílica grave, y la sobredosis de mantenimiento con agonistas ß2 de acción prolongado en pacientes asintomáticos con obstrucción fija del flujo de aire.
El enfoque de precisión que los autores proponen aborda los problemas asociados al tratamiento de pacientes con el mal definido síndrome de superposición EPOC/asma, en el que el énfasis indebido en el componente EPOC podría conducir al riesgo de administrar solo broncodilatadores agonistas ß2 de acción prolongada o terapia antimuscarínica de acción prolongada, mientras que si se enfatiza el asma podrían producirse innecesariamente efectos adversos del tratamiento con corticosteroides inhalados y broncodilatadores inadecuados. Esta dificultad podría evitarse si en cada paciente se analiza la enfermedad de la vía aérea, y se tratan los rasgos tratables, sin considerar los grupos diagnósticos.
Por otra parte, los tratamientos alternativos de los corticosteroides y los agonistas β2inhalados podrían ser preferibles en pacientes seleccionados. No se han identificado grupos específicos de respuesta a tratamientos establecidos tales como la teofilina, los antagonistas de los receptores de leucotrienos y los medicamentos antimuscarínico o tratamientos potenciales dirigidos contra la infección latente o el estrés antioxidante. La investigación adicional de las vías y, en consecuencia de los biomarcadores, para identificar a los grupos de fármacos similares a los utilizados en el tratamiento con corticosteroides y las terapias con anticuerpos monoclonales representa una prioridad. Otra prioridad de la investigación es estudiar los efectos de los fármacos nuevos y la vacuna para modificar la historia de los diferentes fenotipos incluidos en el espectro del asma.
♦ Mejor seguimiento y marcos terapéuticos nuevos
Desafortunadamente, dicen los autores, las recomendaciones para los pacientes con asma también suelen ajustarse a los enfoques universales ¿El enfoque del monitoreo debe ser adaptado al fenotipo específico de cada paciente? El monitoreo debe considerarse como un proceso adaptativo, por lo que los cambios en el fenotipo, la respuesta al fármaco, la adherencia, los aspectos del desarrollo infantil y la estabilidad de la enfermedad son constantemente reevaluados.
Para decidir el tratamiento, el médico debe considerar la historia clínica del paciente. El monitoreo debe hacerse repetidamente para evaluar los síntomas y el riesgo de resultados adversos (es decir, ataques), para hacer los ajustes terapéuticos necesarios. Como los síntomas debidos a la limitación del flujo aéreo y el riesgo de inflamación eosinofílica activa de las vías respiratorias son los rasgos tratables más importantes y reconocibles en los pacientes con enfermedad de las vías respiratorias, en la mayoría de las circunstancias sería suficiente el siguiente esquema, el cual debe ser aplicado en atención primaria y otros entornos no especializados
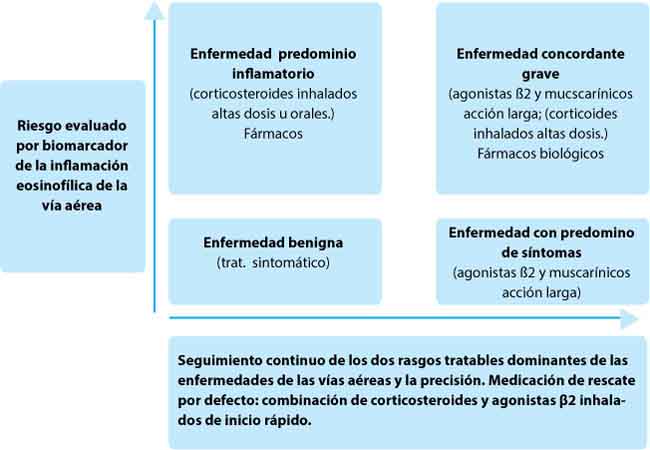
El fracaso en alcanzar la estabilidad clínica indica la necesidad de ser revisado por especialistas, enfocando la atención en otros componentes pulmonares y no pulmonares. Se han identificado 2 escenarios donde fracasa el control del asma:
Una pregunta importante para responder es la estabilidad de la eosinofilia y los fenotipos del asma no eosinofílica y si las simples evaluaciones de biomarcadores (por ej., los eosinófilos de sangre o la fracción de óxido nítrico exhalado [FNOe], que son predictivos de una respuesta a los corticosteroides inhalados) identificarán estos grupos de manera sistemática.
La cuestión clínica asociada es si es seguro evitar la inhalación de corticosteroides en los pacientes con un perfil de biomarcadores específico. Esto destaca una característica clave del marco propuesto─la necesidad de estratificar la planificación del tratamiento. Algunos pacientes con asma episódica podrían ser eosinofílicos en un momento de su vida y no en otro, y podría ser difícil distinguir el asma episódica de la inflamación eosinofílica de las vías aéreas sin una evaluación objetivo repetida.
La excesiva valoración del control y la dificultad para comprender los patrones sintomáticos a lo largo del tiempo presentan dificultades adicionales, particularmente en los niños, por lo cual la historia se obtiene principalmente de terceros (padres) o de los niños. Una solución pragmática podría ser que en tales pacientes se utilicen dosis bajas de corticosteroides inhalados, en forma intermitente o regular, en un inhalador que combine agonistas β₂ de acción corta o agonistas β₂ de inicio rápido y acción prolongada. La segunda pregunta clave es qué tratamiento utilizar en lugar de aumentar las dosis de corticosteroides inhalados en los pacientes con enfermedad obstructiva no eosinofílica.
Se ha demostrado que la monoterapia con agonistas ß2 de acción prolongada aumenta el riesgo de mortalidad en pacientes con asma.
Aunque este riesgo podría ser exclusivo de los pacientes con un patrón eosinofílico, definitivamente sería difícil obtener evidencia. Por lo tanto, los autores sugieren la administración de corticosteroides inhalados a demanda y de agonistas β2 de acción corta o agonistas β₂ de acción prolongada y de rápido comienzo en un inhalador combinado, como tratamiento por defecto en los pacientes con síntomas o limitación del flujo de la vía aérea, pero en estos pacientes no deben aumentarse las dosis de corticosteroides inhalados a menos que los biomarcadores de inflamación eosinofílica de las vías respiratorias hayan aumentados.
El tratamiento prolongado con dosis bajas de macrólidos ha demostrado ser eficaz en pequeños estudios de asma no eosinofílica, pero los efectos secundarios en el paciente y las preocupaciones sobre la resistencia global a los antibióticos restringen su uso. Hay tratamientos alternativos como la teofilina, los antagonistas del receptor de leucotrienos y los antimuscarínicos de acción prolongada que no han sido investigados en detalle en este grupo de pacientes, lo que hace difícil su recomendación.
Podría decirse que en este enfoque terapéutico, el punto más importante es establecer cuál es la dosis baja de corticosteroides inhalados requerida; este enfoque terapéutico ha sido recomendado por las guías anteriores para los pacientes que utilizan agonistas β₂ de acción corta en más de 1 o 2 ocasiones semanales, y (sobre la base de la creciente evidencia) o en ≥2 ocasiones por mes.
Sin embargo, las encuestas internacionales han demostrado que en dichas etapas los médicos no reconocen la necesidad de un tratamiento con corticosteroides inhalados y suelen sobrestimar el factor control del asma.
Por otra parte, si se prescriben, la adherencia podría ser tan baja como 20%. Como es poco probable que los pacientes con asma intermitente o leve adhieran al tratamiento con corticosteroides inhalados, posiblemente los prescriptores sean renuentes a recetarlos. Pero la mala adherencia se asocia con una considerable morbilidad relacionada con el asma: el riesgo de exacerbación del asma es 3 veces más elevado que en los pacientes que suspenden los corticosteroides inhalados en dosis bajas.
El uso de biomarcadores podría ayudar a decidir un tratamiento efectivo definitivo y a alentar a los pacientes en el cumplimiento del tratamiento. En la actualidad, el primer paso es utilizar agonistas β₂ de acción corta a demanda, lo que es lógico solo si los síntomas se deben exclusivamente a la constricción intermitente del músculo liso de las vías respiratorias.
Los pacientes con inflamación eosinofílica concomitante, aunque de grado bajo, también requieren tratamiento, quizás combinando un corticosteroide y un agonista β₂ de inicio rápido inhalados, únicamente como terapia de alivio. Se han debatido estas dos opciones como primer paso para el tratamiento del asma intermitente pero lo que se necesita no es un debate estéril sobre las posibilidades sino sobre las mediciones del problema y el tratamiento preciso, aún parra la enfermedad aparentemente leve.
Existe una razón sustancial para un régimen que utiliza la administración de agonistas β₂ sobre la base de los síntomas como vehículo para la administración de corticosteroides inhalados y permite la autotitulación de las dosis según los cambios en el control del asma. Sin embargo, este enfoque depende de la percepción de los síntomas, la cual es notoriamente escasa en los pacientes con asma y que al mismo también está mal diagnosticada por sus médicos.
Un estudio en adultos con asma intermitente y leve mostró que el uso de corticoides inhalados combinado con agonistas β₂ de acción corta basado en los síntomas tienen una eficacia similar a la terapia regular con corticosteroides inhalados, con menos exacerbaciones graves comparado con la terapia de agonistas de β2 de acción corta solos.
Debido a que la monoterapia con agonistas β₂ de acción prolongada (especialmente en aquellos con inflamación eosinofílica) no debe ser utilizada para el asma, se cuestiona la monoterapia con agonista β₂ de acción corta en el asma leve en pacientes con este fenotipo. Desde una perspectiva terapéutica, la combinación de corticosteroides y agonista β₂ de acción corta e inicio rápido inhalados para mantenimiento y alivio sintomático reduce en un 40-50% el riesgo de ataques severos comparado con el mantenimiento combinado de corticosteroides y agonistas β₂ de acción prolongada inhalados y la terapia de alivio con agonista β₂ de acción corta.
La eficacia de este enfoque, y de un enfoque dirigido a un biomarcador es particularmente evidente en pacientes con riesgo de ataques de asma mayor y quizás en esta evidencia subyace la preferencia de usar la combinación de corticosteroide y agonistas β₂ de acción corta inhalados (según necesidad) o de acuerdo con la terapia de mantenimiento y tratamiento aliviador en pacientes con enfermedad episódica.
Dado que el tratamiento de mantenimiento y de rescate se basa en la hipótesis de que el aumento de los síntomas de asma se debe al aumento de la inflamación eosinofílica de las vías respiratorias, y que responden bien al aumento de la dosis de corticosteroides del inhalador que está combinado con agonistas β₂ de acción prolongada e inicio rápido, este enfoque podría ser más aplicable a pacientes con asma eosinofílica. Sin embargo, es difícil identificar a la población de pacientes en quienes el médico puede abstenerse de indicar corticosteroides inhalados en forma segura los corticosteroides inhalados es difícil de identificar y, por consiguiente, la adopción de este enfoque generalmente podría ser razonable.
♦ Mejor comprensión de la relación dosis-respuesta con respecto a los corticosteroides inhalados
Es necesario hacer una revisión de la clasificación en las guías existentes de las dosis diarias bajas, moderadas y altas de corticosteroides inhalados. En los adultos, la clasificación actual indica que 100-250 μg de propionato de fluticasona/día representa una dosis baja, lo que desestima la evidencia de que el 90% del beneficio terapéutico máximo obtenible se logra con una dosis de propionato de fluticasona de 250 μg/día o, el hecho de que iniciar un tratamiento con dosis diarias de corticoides inhalados >400 μg de budesonida o equivalente ha demostrado que no mejora la eficacia comparadas con las dosis más bajas.
Es necesaria más investigación sobre la eficacia y efectos adversos de los corticosteroides inhalados, sobre todo en los niños. Sin embargo, la meseta existente podría ser dinámica. Por ejemplo, en los pacientes en quienes existe una considerable condición proinflamatoria─por ej., la exposición a aeroalergenos a los que el paciente está sensibilizado y no puede ser evitada─la resistencia esteroidea relativa podría necesitar dosis mayores y más frecuentes de corticosteroides inhalados. Esto subraya el valor del enfoque descrito anteriormente para no considerar a la enfermedad de las vías respiratorias aisladamente, sino también en el entorno ambiental.
La absorción sistémica de dosis elevadas de corticosteroides inhalados es menor en los pacientes con inflamación de las vías respiratorias que en aquellos sin inflamación, que podría ser relevante ya que en algunas circunstancias es posible que la terapia con corticosteroide sistémicos sea necesaria. Según los autores, cualquier beneficio de dosis elevadas de corticosteroides inhalados podría ser un resultado directo de la actividad sistémica y lograrse con menor costo y la misma dosis baja de corticosteroides orales.
(Continuará en la segunda parte)
Resumen y comentario objetivo: Dra. Marta Papponetti
Fuente:
En esta Comisión, los autores pretenden ofrecer una visión acerca de dónde estamos y hacia dónde debemos ir como comunidad médica y de investigación que aborda el importante problema de salud pública que es el asma. Este trabajo no debe considerarse una revisión exhaustiva sino un artículo que refleja la opinión colectiva y de los Comisionados. Esta Comisión también es un llamado a todos los médicos involucrados en ese campo. El objetivo de la Comisión es identificar las zonas de tratamiento del asma estancadas y desafiar los principios actuales. Los resultados han sido integrados en 7 secciones.
El sistema de clasificación utilizado hasta ahora, basado en la fisiología de las enfermedades de las vías respiratorias, está obsoletoEn la primera sección se argumenta que el sistema de clasificación utilizado hasta ahora, basado en la fisiología de las enfermedades de las vías respiratorias, está obsoleto porque da una visión restringida de la mezcla heterogénea de mecanismos biopatológicamente diferentes responsables de la morbilidad y mortalidad de los pacientes con asma.
En una revisión de 2011 se discutió el progreso en el descubrimiento de nuevos fármacos y se afirmó que "muchas enfermedades comunes de los seres humanos todavía se diagnostican como si fueran entidades homogéneas, utilizando criterios que apenas han cambiado en un siglo ... el tratamiento de las enfermedades que son diagnosticadas de esta manera es genérico, usando el empirismo como piedra angular.”
Los autores sostienen que el concepto simplista de enfermedad que se utiliza actualmente y la suposición de que los cuadros de asma son los mismos casi resultó en la pérdida del considerable beneficio clínico de los corticosteroides y del mepolizumab, un anticuerpo monoclonal dirigido a la citocina tipo 2, interleucina (IL)5. Los autores creen que estos conceptos arraigados son las causas más importantes del estancamiento en los resultados clínicos clave observados en los últimos 10 años a pesar del creciente gasto en el tratamiento.
Los autores sugieren que la única manera de avanzar en el futuro es tener mucho más claro el significado de los rótulos utilizados para el asma y reconocer los supuestos asociados con ellos. Las enfermedades de las vías aéreas deben ser deconstruidas en rasgos que puedan medirse y, en algunos casos, modificarse (es decir, rasgos tratables) los cuales podrán agruparse en el contexto de factores sociales y medioambientales, y comorbilidades extrapulmonares.
Un importante catalizador de este cambio ha sido el descubrimiento de medidas sencillas y clínicamente accesibles de uno de los rasgos más influyentes y tratables: la inflamación eosinofílica de la vía aérea. La clasificación mediante estas medidas identifica a los pacientes que están en riesgo de resultados adversos y son pasibles de beneficiarse con los corticosteroides inhalados mucho más precisamente que con las medidas y los rótulos de la enfermedad tradicionales, mientras que el uso de estos biomarcadores para clasificar a los pacientes ha sido el instrumento para el desarrollo exitoso de nuevos fármacos.
Mayor énfasis en los rasgos medibles y menos énfasis en los rótulos arbitrarios aplicados a las enfermedadesLa segunda sección considera cómo este nuevo enfoque podría aplicarse en todos los entornos de la atención de la salud. Los autores llaman a hacer un replanteo fundamental de las guías actuales, con mayor énfasis en los rasgos medibles y menos énfasis en los rótulos arbitrarios aplicados a las enfermedades. Un resultado será que los corticosteroides inhalados sean utilizados con un objetivo más dirigido a los biomarcadores, y se espera que en forma más eficiente.
Los Comisionados examinaron detenidamente que el riesgo de pasar de un enfoque que se centra en más corticosteroides inhalados para más pulmones que en un enfoque de más corticosteroides inhalados para pulmones apropiados, podría comprometer considerablemente los principales resultados observados entre 1990 y 2005 con el enfoque anterior.
Se desconoce cuál es la seguridad a largo plazo de no indicar corticosteroides inhalados a pacientes con biomarcadores de inflamación eosinofílica (o tipo 2). Y proponen como solución pragmática el uso a demanda de inhaladores con dosis bajas de corticosteroides combinados con agonistas β₂ de comienzo rápido, como opción de alivio por defecto, por lo tanto esos pacientes con síntomas episódicos e inflamación de las vías aéreas son más propensos a recibir corticosteroides inhalados en un momento crucial, pero reconociendo que este enfoque necesita ser probado.
Sugieren que el tratamiento con corticosteroides inhalados no sea intensificado más allá de este caso a menos que los biomarcadores de inflamación tipo 2 hayan aumentado. Existen razones sustanciales para este enfoque, que se apoya en la evidencia de ensayos clínicos. Una vez establecido el tratamiento, es necesario mejorar la respuesta a la pregunta de cómo se está sintiendo el paciente del siglo XXI con el uso de biomarcadores y cuáles son las herramientas para facilitar la clasificación del riesgo y la adherencia al tratamiento.
El asma como una enfermedad crónica que debe ser controlada en lugar de ser curadaEn la tercera sección, se consideraron las consecuencias de este enfoque sobre el desarrollo y la evolución de la enfermedad de las vías respiratorias durante la primera infancia, la niñez y la vida adulta. Es necesario hacer mucho más para posibilitar la deconstrucción propuesta para las enfermedades de las vías respiratorias, de manera no invasiva en pacientes de todas las edades. Incluso, aunque todos los mecanismos manejables en una enfermedad compleja se comprendiera plenamente, el funcionamiento global de la enfermedad compleja podría ser difícil de predecir, en parte porque estos mecanismos están superpuestos a un sistema que se está desarrollando durante la niñez y declinando durante la senescencia. Para darle sentido a esta complejidad adicional es importante el uso de principios y conceptos adecuadamente correctos.
Predominantemente, se utiliza un enfoque reduccionista para identificar los mecanismos intervinientes y los componentes tratables, lo que puede conducir al desarrollo de nuevos conceptos terapéuticos o de nuevos fármacos. Sin embargo, para comprender cómo interactúan estos mecanismos, cómo evolucionan los fenotipos del asma durante la infancia o cómo permanecen estables con el tiempo deben aplicarse métodos de sistemas biológicos nuevos que permitan resolver esta complejidad.
Se destaca la importancia del uso complementario del enfoque reduccionista y basado en sistemas y garantizar que se está usando el método correcto para hallar la respuesta a la pregunta correcta. También se requiere pasar de las cohortes de nacimiento actuales, aunque han sido informativas, si es que deben abordarse las causas fundamentales del asma, por lo que es necesario ir más allá de la satisfacción que puede dar la situación existente, con la esperanza de prevenir o curar el asma. Al considerar el tratamiento del asma, los médicos suelen centrarse en el asma establecido más que en las causas subyacentes. Este enfoque ha rotulado al asma como una enfermedad crónica que debe ser controlada en lugar de ser curada.
Los interrogantes de la cuarta sección están dirigidos a dilucidar si las sibilancias intermitentes de la infancia progresan inevitable progresan al asma persistente en la adolescencia, y si la posterior dependencia del tratamiento farmacológico durante toda la vida puede ser modificada. Los autores no recomiendan seguir desarrollando fármacos genéricos sino comprometerse a desarrollar enfoques centrados en la prevención y la curación.
El uso de biomarcadores de inflamación tipo 2 permite una mejor clasificación del riesgoLas quinta y sexta secciones discuten dos áreas en las que los autores expresan: “creemos que el progreso real e importante está al alcance de la mano: la prevención de los ataques de asma y el tratamiento del asma grave.” Los autores postulan que los ataques de asma son un evento que debe motivar la reevaluación exhaustiva del tratamiento del asma, y proponen renovar el pensamiento actual acerca del enfoque terapéutico universal o único y la prevención secundaria de los ataques.
La prevención de los ataques de asma es uno de los aspectos más tratables del manejo de la enfermedad de las vías respiratorias, siendo un área de gran oportunidad para mejorar el control de la inflamación de las vías respiratorias inferiores, ya sea mediante el tratamiento con corticosteroides dirigidos o con fármacos biológicos selectivos que inhiben la inflamación del tipo 2. El uso a demanda de corticosteroides inhalados combinados con agonistas β₂ de comienzo rápido como opción de alivio predeterminada probablemente proporciona una solución efectiva para el pequeño número de pacientes con enfermedad episódica pero de alto riesgo, con elevada mortalidad.
El uso de biomarcadores de inflamación tipo 2 permite una mejor clasificación del riesgo y la adopción de estos biomarcadores para la evaluación del asma se alineará bien con un enfoque que es de valor reconocido en el asma grave. Sin embargo, es necesario utilizar las herramientas de la biología molecular de sistemas para identificar mejor los biomarcadores de riesgo y la respuesta al tratamiento. El uso de estos biomarcadores será esencial para aprovechar el creciente número de tratamientos nuevos que inhiben selectivamente la inflamación tipo 2.
Es necesario cambiar el concepto de usar los modelos que están disponibles en lugar de usar los modelos que representan la realidad de la enfermedadEn la última sección se aspira a mejorar la evaluación clínica y epidemiológica, y a fomentar la investigación científica básica. En el futuro, los ensayos clínicos poblacionales, las cohortes de pacientes y los modelos animales deben ser seleccionados en base a la presencia de los rasgos que se busca modificar o estudiar, en vez de poner rótulos diagnósticos arbitrarios (particularmente aquellos que no tienen ninguna precisión, como el asma diagnosticada por el médico), y se debe seleccionar una medida del resultado que esté asociada con este rasgo y sea relevante para los pacientes.
Es necesario cambiar el concepto de usar los modelos que están disponibles (por ej., sensibilización sistémica de ratones maduros) en lugar de usar los modelos que representan la realidad de la enfermedad. En vez de enmascarar la identificación de nuevos rasgos, este enfoque permitirá que se esclarezca.
Las autoridades reguladoras, como la Food and Drug de Administration, los revisores de manuscritos y los becarios de las agencias de financiamiento tienen la precaución, y con razón, de que los trabajos sean realizados en poblaciones bien definidas, pero las poblaciones tienen las características diagnósticas de una condición arbitraria (es decir, asma o enfermedad pulmonar obstructiva crónica [EPOC]), definidas según las guías.
Proponemos una revolución en el concepto del asma que es generalizable para todas las enfermedades de las vías respiratoriasTal vez sea muy ambicioso, dicen los autores, “pero proponemos una revolución en el concepto del asma que es generalizable para todas las enfermedades de las vías respiratorias, que junto con la indudable importancia de brindar la mejor atención a cada paciente ofrecerá medicamentos para el asma de realmente precisos, separando a las enfermedades de las vías respiratorias en componentes que a su vez serán clasificados por el riesgo.” Y agregan, “creemos que el enfoque que defendemos─el cual da un paso atrás en el rotulado tradicional de las enfermedades─cambiará la rutina clínica, alejando a la comunidad médica de un estancamiento diagnóstico y terapéutico, dando como resultado un nuevo sistema que podrá ser evaluado en estudios epidemiológicos y de intervención. Este enfoque debería aumentar la probabilidad de desentrañar los componentes clave del asma y, eventualmente, mejorar los medicamentos y los resultados para nuestros pacientes.”
Los autores tienen la esperanza de que este nuevo enfoque impulse más los recientes progresos alentadores en el desarrollo de nuevos fármacos y, al igual que las primeras guías de asma publicadas hace 27 años, conduzca a una década o más de mejores resultados. Concluyen con 7 recomendaciones clave y el resumen de las opiniones vertidas sobre cómo podrían ser desarrolladas para beneficio de los pacientes asma.
► Introducción
| Los autores consideran que la causa más importante del estancamiento en el diagnóstico y tratamiento y marcos de investigación del asma es la continuada dependencia del rotulado obsoleto e inútil de las enfermedades, así como de las estrategias de monitoreo, que han llegado al punto de la veneración y que posteriormente han ahogado a los pensamientos nuevos. |
El término paraguas asma sigue aplicándose a un grupo de condiciones diferentes caracterizadas por diversos grados de limitación del flujo aéreoLa noción de que un reumatólogo diagnostique la artritis o un hematólogo la anemia, generalmente haría que el tratamiento de los pacientes se haga sin determinar la causa específica y el tipo de enfermedad, lo que en el siglo XXI pasa a ser un absurdo. Es así que el término paraguas asma sigue aplicándose a un grupo de condiciones diferentes caracterizadas por:
- diversos grados de limitación del flujo aéreo (tanto fijo como lábil)
- patrones inflamatorios diferentes (o no)
- contribución de las infecciones bacterianas y virales variada con el tiempo
- reflejo tusígeno hipersensible y la hipersecreción de moco.
| Existe una cadena simplista de razonamiento que se traduce en el concepto de que las sibilancias o la tos representan el asma, y por lo tanto a la inflamación eosinofílica de la vía aérea con la consiguiente necesidad de prescribir corticosteroides inhalados. Si los síntomas persisten significa que la inflamación eosinofílica es refractaria y el tratamiento debe ser intensificado. |
La inflamación de las vías respiratorias tipo 2 (o eosinofílica) es de particular importancia porque es fácilmente reconocible y se asocia con el riesgo de ataques de asma que pueden prevenirse mediante el tratamiento con corticosteroides. El manejo determinando la inflamación eosinofílica de la vía aérea con medidas no invasivas en lugar de guiarse por los síntomas tradicionales y el nivel la función pulmonar resulta en mejores resultados y tratamientos más económicos, el mismo enfoque funciona bien, independientemente del rótulo diagnóstico.
Por otra parte, los fármacos biológicos que inhiben específicamente la inflamación eosinofílica de la vía aérea mediante el bloqueo de las citocinas tipo 2, interleucina (IL)-5, IL-13, IL-4 han demostrado tener importantes efectos beneficiosos en los pacientes adultos con enfermedad de las vías respiratorias y su patología, pero no cuando fue evaluado en todos los pacientes con asma. Está claro que es esencial contar con una nueva forma de clasificación de esas enfermedades para explotar las oportunidades proporcionadas por los nuevos tratamientos biológicos.
La ausencia de inflamación eosinofílica de las vías respiratorias también es importante en los pacientes con asma porque indica que los corticosteroides no deben aumentarse, y que se debe dar lugar a nuevas posibilidades terapéuticas.
Es necesario dejar fluir un pensamiento nuevo
Los autores expresan su gran preocupación respecto de seguir dependiendo de un enfoque que simplifica y generaliza excesivamente un síndrome tan complejo y heterogéneo (asma) y que resultará en que se dejarán de implicar a otros mecanismos patogénicamente importantes y manejables. Es necesario dejar fluir un pensamiento nuevo. La Comisión se basa en el supuesto de que el asma no es más un diagnóstico del siglo XXI que la artritis, y se intentará liberar a esta mezcla de enfermedades de las vías respiratorias del rótulo protector pero restrictivo de asma para reflejar la heterogeneidadclínica y patológica de diferentes asmas y permitir el manejo de estas enfermedades para progresar al siguiente nivel.
La Comisión solicitó a expertos en diversos ámbitos, pero con experiencia común en asma, considerar dónde debe estar el concepto moderno del asma y del manejo de la enfermedad en el siglo XXI, y cuál es la mejor manera de lograr estos objetivos. Uno de los primeros objetivos importantes fue basarse en clasificación de asma asociada a la edad(pediátrica, del adulto), a la disciplina (ciencia básica, epidemiología e investigación clínica), a las enfermedades y la asociada a determinadas nacionalidades e intentar pensar de un modo más colaborativo.
El objetivo de los expertos fue identificar las áreas de tratamiento y manejo del asma cuyo progreso se ha estancado y poner a prueba el pensamiento actual. Cada tema se inició con dos preguntas semejantes:
- ¿Dónde estamos ahora?
- ¿Dónde queremos ir?
► Cambiar la forma en que pensamos las enfermedades de las vías respiratorias
⇒ Cambios en el concepto de asma a lo largo de los años
El asma ha sido reconocida desde la antigüedad. La palabra asma deriva del griego y significa respiración corta, disnea o estridor de la muerte y por lo tanto, al principio, fue un término utilizado para describir un grupo de síntomas y no una enfermedad específica. Los patrones patogénicos iniciales sugirieron que el flujo de aire al cuerpo estaba impedido por la flema del cerebro alojada en los pulmones. Estos modelos también indicaban una asociación entre la condición y los factores ambientales, incluyendo el clima y las zonas geográficas.
La primera publicación sobre asma data de 1698, en la que se identificaba la constricción bronquial como la causa de las sibilancias. También fueron descritos los ataques de asma y los posibles desencadenantes. Hacia finales del siglo XIX el asma se definió más formalmente y se declaró que "si el asma es grave y sus ataques frecuentes, seguramente se ha producido una lesión permanente en los pulmones". Probablemente, esta definición representa la primera vez que el asma fue asociada al daño de las vías respiratorias, un proceso ahora conocido como remodelación de la vía aérea.
En la primera mitad del siglo XX se destacó la heterogeneidad de la enfermedad. Se describieron dos fenotipos clínicos: asma extrínseca, que se cree es debida a alergenos externos y de inicio a una edad más temprana, por desencadenantes ambientales, atopia y presencia de enfermedades alérgicas. El otro tipo es el asma intrínseca, relacionada con factores intrínsecos al cuerpo y que se asocia a un inicio a edad más avanzada y la ausencia de atopia.
En la década de 1840 se reconoció formalmente (enseguida de la aparición de la espirometría) la asociación entre el asma y la obstrucción variable al flujo aéreo, y la asociación entre la obstrucción del flujo aéreo y un coeficiente de volumen espiratorio forzado en 1 segundo/capacidad vital, bajo.
| La reversibilidad con los broncodilatadores ha surgido como la prueba diagnóstica de elección pero su validez nunca ha sido correctamente verificada ni se ha reconocido que proporcione información sobre la presencia y naturaleza de la inflamación de las vías respiratorias. |
En la década de 1970, también mediante un estudio microscópico se seleccionaron pacientes para demostrar que el dipropionato de beclometasona inhalado era un tratamiento tópico eficaz si se administra en aerosol, con menos efectos adversos, permitiendo que un número considerable de pacientes pudiera abandonar este tratamiento sin perder el control del asma. Este trabajo fue ampliamente ignorado en los siguientes 50 años, pero mirado retrospectivamente fue un estudio pionero e importante porque mostró por primera vez que el asma se asocia con diferentes patrones de inflamación de las vías aéreas y demostró que es importante distinguirlos clínicamente. En la década de 1960, varios autores observaron que los episodios de asma infantil con sibilancias se asociaban temporariamente a brotes de infección viral en la comunidad, pero estos niños no desarrollaron asma en la niñez.
Un pequeño pero muy influyente estudio mostró que la exposición temprana a los ácarosdel polvo fue de gran importancia para el desarrollo de asma en la primera infancia, pero no se asoció con sibilancias en esa etapa.
Los estudios a largo plazo han confirmado que hay muchos patrones sibilantes diferentes. El seguimiento de la función pulmonar durante todo el período de estudio de la cohorte de Melbourne, que ya lleva 6 décadas, demostró que los pacientes con resfríos virales sibilantes (bronquitis sibilante tal como se describió inicialmente) tuvieron una función pulmonar normal durante toda su vida, pero los niños con asma, y asma grave, tuvieron defectos obstructivos permanentes.
En efecto, los niños con asma grave tuvieron un riesgo 30 veces mayor de EPOC que los niños sin asma y peor función pulmonar, a los 10 años. Las diferencias clínicas entre los pacientes con sibilancias durante los resfríos virales y los pacientes con asma infantil atópica han sido confirmadas por las diferencias fisiológicas y patológicas, aunque desde hace tiempo se sabe que estos patrones de sibilancias son dinámicos y afectan el desarrollo.
Un estudio clásico de cohorte realizado en Tucson, EE.UU., hizo el seguimiento de bebés desde su nacimiento e inicialmente informó sibilancias a las edades de 3 y 6 años. Se distinguieron solo 4 fenotipos de sibilancias:
- nunca sibilancias
- comienzo transitorio temprano (solo de 0-3 años)
- persistente (0-6 años)
- tardío (3-6 años)
Otros estudios han distinguido más fenotipos, concluyendo que se pueden identificar subtipos de sibilancias de la infancia en base su patrón temporal. Sin embargo, se observaron diferencias entre los fenotipos identificados en diferentes cohortes utilizando diferentes técnicas y fuentes de datos, y el uso de técnicas tales como el análisis de clases latentes que apoyó la necesidad de ir más allá de la presencia o ausencia de síntomas para evaluar las enfermedades de las vías respiratorias en la infancia.
Estos estudios identificaron numerosos factores de riesgo potenciales para el comienzo del asma, entre ellos el asma materna y el consumo de tabaco durante el embarazo, tipo de parto, bajo peso al nacer, discapacitados pulmonares e hiperreactividad de las vías respiratorias enseguida del nacimiento y la importancia de la exposición microbiológica temprana.
Por otra parte, al igual que se ha reconocido que todas las sibilancias no son iguales, se han identificado diferentes patrones de atopia, con significados diferentes. Por lo tanto, la combinación de sensibilización a múltiples alergenos y la persistencia de las sibilancias con los ataques agudos es más predictivo de un resultado adverso a largo plazo.
Se han reconocido las diferencias entre los factores que inician el asma atópico y aquellos que propagan la afección asmática.
Tres ensayos aleatorizados y controlados de la iniciación temprana de los corticosteroides inhalados en lactantes en riesgo de desarrollar asma mostraron el alivio de los síntomas, pero el tratamiento no tuvo ningún efecto sobre la historia natural y la progresión de las sibilancias; los pocos estudios que han investigado la patología de las sibilancias infantiles no han demostrado ningún efecto sobre la inflamación eosinofílica en la mayoría de los pacientes, aunque la correcta administración de los corticosteroides inhalados suprime el asma recurrente o persistente con inflamación eosinofílica de las vías respiratorias.
Durante los últimos 50 años se han podido distinguir 2 épocas principales del asma, cada una con una duración de 25 años:
- la era broncodilatadora, que comenzó con la introducción de los agonistas β₂ inhalados cada vez más selectivos a mediados de los años 60, la cual se centró en la hiperreactividad de las vías respiratorias como anomalía fisiopatológica clave.
- la era antiinflamatoria, que comenzó a finales de los años 80, cuando se estimuló el uso más agresivo de los corticosteroides inhalados para la inflamación de las vías respiratorias, considerada de gran importancia.

El excesivo uso de agonistas β₂ inhalados todavía contribuye a las muertes por asma.La era broncodilatadora inicial fue quizás la primera en ofrecer a los pacientes con asma una calidad de vida razonable y algún grado de control de sus síntomas, pero en muchos países se asoció con un aumento progresivo del asma grave aguda y mayor mortalidad por asma. Esto aumentó la mortalidad en picos, vinculados al uso excesivo de agonista ß no selectivos o a dosis elevadas de agonistas β₂ inhalados poco selectivos. La subutilización de los corticosteroides inhalados también contribuyó a las muertes por asma, aumentándolas aún más.
Esta asociación entre la subutilización y la mortalidad, y el creciente reconocimiento de que la inflamación de las vías aéreas se observa comúnmente, aún en pacientes con asma leve, dando paso a la segunda era del asma (anti-inflamatoria). Sin embargo, el excesivo uso de agonistas β₂ inhalados todavía contribuye a las muertes por asma. El uso aumentado de corticosteroides inhalados fue más difícil de implementar que el uso de los agonistas β₂, en parte debido a que el tratamiento tenía un efecto sobre los síntomas más lento y por lo tanto menos obvio sobre los síntomas.
Las guías fueron utilizadas para alentar a los pacientes y los médicos a comenzar el uso precoz de los corticosteroides inhalados y la educación del paciente mediante una acción multidisciplinaria para fomentar la adherencia continuada al tratamiento una vez obtenida la respuesta sintomática.
La era antiinflamatoria se asoció con una reducción sustancial de los pacientes con asma grave aguda y de la mortalidad por asma aguda, particularmente entre 1990 y 2005 en los niños. Los corticosteroides no eliminan totalmente la reversibilidad del broncodilatador aguda; un tercio de los pacientes del registro de asma grave de Brompton tuvo una obstrucción reversible del flujo aéreo a pesar de una inyección de triamcinolona.
La evidencia indicó que las combinaciones de agonistas β₂ inhalados de acción prolongada y corticosteroides inhalados dieron mejores resultaron en muchos pacientes. Sin embargo, es preocupante que al menos en los niños y a pesar de la ausencia de evidencia, la terapia combinada se siga prescribiendo como tratamiento preventivo de primera línea.
Más preocupante aún es que los agonistas ß₂ de acción prolongada siguen siendo prescritos como terapia única a pesar de la evidencia convincente de que hay que usarlossin el agregado concomitante de corticosteroides inhalados, por el riesgo de aumento de la mortalidad por asma.
Al respecto, el progreso en relación con los resultados clave se ha estancado en los últimos 10 años y las muertes evitables continúan ocurriendo con una regularidad deprimente a pesar de la inversión en el tratamiento del asma. Este estancamiento podría ser explicado en parte por las variaciones en la práctica, debido a que existen marcadas diferencias regionales e internacionales en los resultados, en particular debido al acceso y asequibilidad de la terapia del asma y las variaciones en la prevalencia de los síntomas de asma. Una preocupación fundamental para los autores es que el enfoque actual de utilizar un tratamiento universal o único no puede ser seguro y ofrecer mejores resultados a todos, incluso a pesar de los grandes incrementos en los gastos de tratamiento, a menos que el diagnóstico y el marco terapéutico del asma sean optimizados.
► ¿Dónde nos encontramos ahora?
⇒ Definición y conceptos básicos
La definición de la Global Initiative for Asthma 2002, la más ampliamente utilizada, incluye una larga descripción de las principales características patológicas, fisiológicas y clínicas de la enfermedad (hiperreactividad de las vías aéreas, cambios estructurales o remodelación de la vía aérea, inmunidad desordenada de la mucosa e inflamación de las vías respiratorias). La última definición de 2017 es menos descriptiva y se aleja de esas características pero, sin embargo, siguen siendo consideradas importantes.
Para incluir las anormalidades fisiológicas, estructurales e inmunológicas de las vías respiratorias en la definición de asma, estas anormalidades necesitan ser bien definidas, homogéneas, estar universalmente presentes, causalmente vinculadas y fácilmente mensurables: la realidad es que no cumplen con ninguna de estas especificaciones. Aunque las anomalías fisiológicas de las vías respiratorias pueden ser medidas, no sucede lo mismo con las anomalías estructurales o de la función inmunológica.
Estas diferencias presentan un problema porque los enfoques terapéuticos prometedores para la respuesta anormal de las vías respiratorias a las infecciones virales podrían no tener éxito hasta que se disponga de nuevas técnicas para evaluar este componente.
Del mismo modo, otro objetivo es mejorar la limitación del flujo de aire pero esta anomalía no puede ser modificada hasta que los médicos puedan distinguir entre la limitación del flujo aéreo que se debe a un factor activo, tratable, de la limitación programada irreversiblemente en los primeros años de vida o en la etapa prenatal.
♦ Enfoques diagnósticos y monitoreo
A pesar de las manifestaciones variables del asma antes mencionadas, el enfoque principal del diagnóstico ha sido documentar los síntomas del asma y la limitación variable del flujo aéreo, un enfoque que en 50 años ha cambiado poco.
♦ Desarrollo de fármacos nuevos
Hasta hace poco, el concepto de tratamiento dirigido no existíaHasta 2014, el desarrollo de nuevos fármacos observado en otras especialidades no se vio en el campo farmacológico del asma. El lento progreso en esta área quizás destaca las limitaciones actuales en la visión del asma y la enfermedad de las vías respiratorias. Los nuevos tratamientos son en gran parte variantes de los ya conocidos. Cuando se dispone de nuevos tratamientos, los mismos son ampliamente prescritos para todos los pacientes a pesar de que en gran medida son ineficaces (por ej., el cromoglicato de sodio y el fumarato de cetotifeno) o de ser solo eficaces en subgrupos de pacientes (por ej., el omalizumab y el mepolizumab).
Hasta hace poco, el concepto de tratamiento dirigido no existía. El avance en el descubrimiento de nuevos fármacos ha sido lento, con la llegada a la clínica de pocas moléculas descubiertas en el laboratorio y un índice preocupantemente elevado de fracaso en la última etapa del desarrollo clínico.
El mepolizumab, un anticuerpo monoclonal humanizado que fue desarrollado para inhibir la inflamación eosinofílica de las vías respiratorias a través del bloqueo de la IL-5 es un buen ejemplo del progreso en el descubrimiento de nuevos fármacos. En sistemas in vitro y modelos in-vivo se comprobó que el mepolizumab es seguro y eficaz para bloquear la IL-5 y reducir la inflamación eosinofílica de las vías respiratorias. El mepolizumab fue investigado en pacientes que permanecieron sintomáticos durante los tratamientos con los corticosteroides inhalados actuales y el ensayo clínico se centró en la función pulmonar y los síntomas de asma usados como las medidas tradicionales de los resultados. A pesar de su poder adecuado, los resultados de este ensayo fueron inesperadamente negativos, lo que provocó el casi abandono del fármaco.
Los investigadores con experiencia en mediciones no invasivas de la inflamación de las vías respiratorias identificaron 2 problemas importantes con este ensayo clínico inicial: que la heterogeneidad de la inflamación de las vías respiratorias en el asma grave significaba que un número considerable de participantes en el ensayo no había tenido inflamación eosinofílica de las vías respiratorias y por lo tanto no se esperaba una respuesta; mientras que los ataques de asma están estrechamente relacionados con la inflamación eosinofílica de las vías respiratorias y mejor podrían haber sido una medida del resultado que la función pulmonar y los síntomas de asma.
Dos estudios fueron diseñados para administrar mepolizumab específicamente a pacientes con asma grave y esputo eosinofílico, utilizando como resultados los ataques de asma. En ambos estudios, el tratamiento con mepolizumab se asoció una disminución de los ataques de asma del 50-80%, datos que fueron confirmados en otros ensayos posteriores en fases 2b y 3. Con mejores criterios estos ensayos pudieron mostrar una serie de beneficios clínicos estrechamente vinculados al recuento de eosinófilos en la sangre.
Las mediciones de la limitación del flujo de aire variable y los síntomas, previamente considerados como características del asma, no tuvieron ningún valor en la predicción de la respuesta al tratamiento, ni aparentemente, tampoco para rotular con precisión el asma, porque se observaron respuestas al tratamiento contundentes en pacientes con características de EPOC y evidencia de inflamación eosinofílica de las vías aéreas. Este mismo principio ha sido fundamental para el desarrollo de una gama de fármacos biológicos dirigidos contra las IL-5 y la IL-13, y las vías de la IL-4 y la IL-13, muchas de las cuales han mostrado signos de eficacia en ensayos clínicos en fase tardía.
►¿Hacia dónde queremos ir?
Los autores creen que lo que se necesita es una tercera era del manejo del asma, lo que da cuenta de la heterogeneidad cada vez más reconocida del asma y ofrece un manejo de precisión y un tratamiento basado en una cuidadosa evaluación de las características de la enfermedad en cada paciente. Esta tercera era será particularmente importante si se quieren aprovechar los muchos medicamentos en desarrollo que inhiben la inflamación tipo 2.
Es necesario identificar a otros mecanismos patogénicos importantes y tratables. Una pregunta importante es si el efecto fenotípico de la heterogeneidad del asma puede ser explicado por vías mecánicas o endotipos diferentes.
Por ejemplo, la inflamación sistémica asociada a la obesidad y la edad avanzada puede tener efectos en las vías respiratorias que empeoran el asma. Esta es un área compleja porque hay un límite en cuánta heterogeneidad fenotípica nos permiten comprender los endotipos, ya que muchos rasgos (es decir, síntomas, obstrucción del flujo aéreo) pueden estar ocasionados por múltiples mecanismos de la enfermedad.
Por esta razón, un enfoque reduccionista que se centra en los rasgos reconocibles ligados a la morbilidad y asociados a la respuesta al tratamiento podrían representar un mejor marco conceptual para acelerar el progreso hacia tratamientos personalizados. A corto plazo, la investigación debe centrarse en estos rasgos tratables, mientras se busca el mecanismo subyacente de los diferentes rasgos de la enfermedad. El principio importante es que, en última instancia, serán los mecanismos los que impulsen la precisión.
⇒ Rasgos tratables
Cualquier tubo biológico reacciona a los estímulos con un conjunto estereotipado de respuestas, independientemente del estímulo. Las respuestas estereotipadas de la vía aérea a eventos adversos son (por orden de importancia y posibilidad de ser reconocidos) cualquiera o todos los siguientes:
- limitación del flujo aéreo
- inflamación de las vías respiratorias
- infecciones de las vías respiratorias
- alteración de las defensas de las vías respiratorias
- alteración y eficacia de la sensibilidad del reflejo tusígeno.
Las sibilancias no siempre son el resultado de la contracción del músculo liso de la vía aéreaSi la limitación del flujo aéreo se debe a la contracción repetida del músculo liso de la vía aérea y quizás al edema inflamatorio (mural) de la pared de la vía aérea y a factores intraluminales (secreciones de las vías respiratorias), entonces representa un rasgo tratable.
Sin embargo, la limitación variable del flujo de aire podría deberse a problemas como la pérdida de los cables alveolares (extramural). Las sibilancias no siempre son el resultado de la contracción del músculo liso de la vía aérea siendo necesario comprender su etiología y la respuesta al tratamiento.
Por otra parte, la pediatría desafía el concepto de hiperreactividad de las vías respiratorias; así como existen múltiples atopias, hay múltiples formas de hiperreactividad.
Tres estudios prospectivos de cohorte de nacimiento han demostrado que la hiperreactividad de las vías respiratorias está presente en las primeras semanas después del nacimiento, en un momento en que no hay evidencia de alergia, inflamación de las vías respiratorias o aumento de la infiltración de mastocitos en el músculo liso de las vías respiratorias; existe y es predictiva de los resultados respiratorios a mediano plazo.
Los datos provenientes de animales y una pequeña cantidad de seres humanos sugieren que la causa subyacente es un cambio en las dimensiones de las vías respiratorias (alargamiento y estrechamiento) y la pérdida de los puntos de anclaje de la vía aérea, de manera que cualquier estrechamiento de la vía aérea es una señal exagerada de obstrucción.
Por último, es muy probable que múltiples factores adicionales y potencialmente más tratables contribuyan a la limitación del flujo aéreo, incluyendo la sensibilización de los nervios de las vías respiratorias, los mastocitos y los mediadores inflamatorios del músculo liso, la reducción de la función de barrera del epitelio, la reducción de la producción de factores broncoprotectores y una anormalidad intrínseca del músculo liso de las vías respiratorias, con algunos cambios estructurales.
La limitación del flujo de aire podría no responder a los broncodilatadores y al tratamiento antiinflamatorio. Aunque la limitación fija del flujo aéreo puede no representar un rasgo tratable, es ciertamente un rasgo que puede conducir al sobretratamiento si no es considerada correctamente.
Los factores de la primera infancia pueden ser la causa más importante de los cambios estructurales que ocurren en la limitación del flujo de aire y que llevan a la limitación fija del flujo aéreo. Los estudios de cohortes de nacimiento muestran que los cambios estructurales de las vías respiratorias se desarrollan antes del nacimiento y en la primera infancia, y los estudios en adultos muestran que, aunque un subconjunto de pacientes tiene un rápido deterioro de la espirometría, las personas con o sin asma o EPOC tienen un envejecimiento pulmonar normal.
La pérdida temprana de la función pulmonar podría estar asociada al estrechamiento o alargamiento circunferencial de la propia vía aérea, lo que podría estar determinado in utero o en el período postnatal, en asociación con la infección viral (bronquiolitis obliterante) y la contaminación o la pérdida de los anclajes de los cables alveolares.
Los datos de animales sugieren que estos llamados anclajes de los cables alveolares se reducen por la exposición al humo del tabaco antes del nacimiento. Un ejemplo es la limitación del flujo aéreo en los lactantes de madres que fumaron durante el embarazo─mucho antes de que la inflamación de las vías respiratorias se haga evidente. Las consecuencias del nacimiento prematuro y la displasia broncopulmonar en la primera infancia son otras causas de limitación del flujo de aire fijo en la vida posterior que merecen cada vez más consideración.
| Si se siguen utilizando los términos paraguas, el gran número de pacientes con asma que tienen limitación fija del flujo aéreo pueden, potencialmente, ser clasificados de manera errónea clínicamente importante. Este problema desaparecería si la práctica se orienta hacia un enfoque más preciso y útil que utilice solo el término enfermedad crónica crítica de la vía aérea y describa los rasgos particulares tratables de cada presente en particular. |
El hecho de disponer de nuevas técnicas de imagen y mediciones fisiológicas más sensibles podría proporcionar nueva información importante sobre los mecanismos que llevan a la limitación del flujo aéreo fija y variable, pero hasta contar con esta información, las causas subyacentes de la limitación del flujo aéreo no siempre pueden ser atribuidas a rasgos tratables diferentes. El objetivo debe ser identificar muy bien y la presunta limitación episódica del flujo de aire, y utilizar las mediciones de la limitación del flujo aéreo para definir la mejor función que se puede alcanzar en respuesta al tratamiento. Para lograrlo podría requerirse la continuidad de las evaluaciones.
♦ Inflamación de la vía aérea
La inflamación eosinofílica de las vías respiratorias es un patrón importante porque es reconocible y tratableEn los pacientes con diagnóstico de asma, la inflamación de la vía aérea es heterogénea. La inflamación eosinofílica de las vías respiratorias es un patrón importante porque es reconocible y tratable. Los autores creen que en los pacientes con asma eosinofílica existen dos vías patógenas diferentes que provocan la inflamación eosinofílica de las vías respiratorias, que difieren en su asociación con la alergia, en su población de linfocitos reguladora principal y probablemente también en su capacidad de respuesta al tratamiento con corticosteroides inhalados.
Podrían existir otras vías, hasta ahora desconocidas. Todavía faltan definir los mecanismos exactos y las implicancias clínicas de estas diferentes vías, pero teóricamente podrían representar rasgos individuales y distintivos tratables. En vista de la proliferación de fármacos monoclonales de alto costo, es más necesario entender las vías en cada paciente que proceder con una serie azarosa de ensayos terapéuticos n-de-1.
Los efectos beneficiosos de los tratamientos prolongados con bajas dosis de macrólidos en pacientes con asma no eosinofílica indica que la inflamación tipo 2 de la vía aérea podría representar un rasgo individual tratable, pero los antagonistas de CXCR2, que causan una marcada reducción del recuento de neutrófilos en el esputo, no son eficaces en los pacientes con asma no controlada.
En los pacientes con EPOC, los macrólidos y los antagonistas de CXCR2 tienen efectos muy diferentes en los fumadores y ex fumadores; Los antagonistas de CXCR2 reducen eficazmente las exacerbaciones en los fumadores mientras que los macrólidos tienen el efecto contrario.
Estos hallazgos sugieren que al menos hay dos tipos de inflamación neutrofílica de la vía aérea en pacientes con enfermedad de las vías respiratorias, siendo diferentes en su relación con el tabaquismo y la infección de las vías aéreas. De hecho, la inflamación neutrofílica podría ser beneficiosa en presencia de una infección bacteriana de las vías respiratorias (cada vez está más implicada en el asma). Un ensayo mostró que la mera presencia de inflamación no es una razón suficiente para erradicarla. La inflamación neutrofílica de las vías respiratorias también podría estar influenciada por procesos mediados por las células T-helper-17.
En el primer estudio clínico de brodalumab, que bloquea la IL-17 inhibiendo al receptor de IL-17A, no se observó mejoría de los puntajes de un cuestionario de control del asma (criterio de valoración primario) en un grupo de pacientes con asma moderada a grave. El tratamiento no tuvo efectos beneficiosos con salbutamol en un subgrupo de de alta reversibilidad, aunque este hallazgo no fue confirmado en un ensayo posterior de fase 3 (no publicado). Un efecto beneficioso selectivo en la respuesta al broncodilatador en pacientes con asma grave también ha sido reportado con el uso de un antagonista del factor de necrosis tumoral α, el golimumab, aunque este tratamiento no se llevó a cabo debido a que la población a tratar tenía una elevada incidencia de malignidad.
La selección de pacientes no fue óptima ni con el golimumab ni con el brodalumab debido a que no se confirmó la presencia de inflamación neutrofílica de las vías respiratorias y porque los criterios usados para la selección de pacientes no incluyeron los marcadores el factor de necrosis tumoral-α o la IL-17. Sin embargo, podría existir un subgrupo definible de pacientes con asma grave que obtenga beneficios netos de uno o ambos tratamientos.
♦ Infección de las vías respiratorias y defensas de las vías respiratorias deterioradas
Existen pocas dudas de que las infecciones virales son un desencadenante de los ataques agudos de asma grave y la evidencia indica que una respuesta de las vías respiratorias infectadas anormal da como resultado una respuesta inflamatoria de las vías respiratorias y consecuencias clínicas graves, como los ataques de asma. El problema es que la infección bacteriana y la infección viral han demostrado estar presentes en los ataques agudos de asma. Ambos tipos de infección son potencialmente identificables y son rasgos tratables en determinados pacientes con asma; la evidencia indica que el interferón
♦ Alteración de la sensibilidad y eficacia del reflejo de la tos
La tos es claramente un mecanismo de defensa importante de las vías respiratorias, y el mejor tratamiento es eliminar su causa. Se producen considerables cambios asociados a la edad en el espectro de diagnósticos de la tos crónica aislada. La hipersensibilidad del reflejo tusígeno es una causa frecuente de síntomas en pacientes adultos con el rótulo de asma, y muchos de ellos reciben tratamientos intensivos con poca o ninguna evidencia de beneficio. Sin embargo, se sabe poco sobre si éste es un factor importante en los niños. Los pacientes adultos suelen ser mujeres de 45 a 60 años que se presentan con tos seca persistente asociada a un reflejo tusígeno exagerado, a menudo en ausencia de otras características de enfermedad respiratoria. Solo una pequeña proporción de pacientes tiene hipersensibilidad del reflejo de la tos tratable secundario a la inflamación eosinofílica de las vías respiratorias.
Otras causas tratables incluyen la tos secundaria a los inhibidores de la enzima convertidora de angiotensina; sin embargo, una proporción considerable de pacientes tiene un reflejo de la tos alterado sin causa obvia. Este componente de la enfermedad de la vía aérea es reconocible y cuantificable, representa un área importante para nuevas investigaciones y el desarrollo de fármacos nuevos. Del mismo modo, la menor sensibilidad o eficacia del reflejo de la tos asociada a la medicación o a una enfermedad neuromuscular, respectivamente, podría ser teóricamente tratada con técnicas que aumenten la tos.
♦ Rasgos tratables y clasificación de las enfermedades de las vías aéreas
Los autores reconocen que no es posible determinar todos los factores de las enfermedades de la vía aérea en cada paciente, especialmente niños, pero deberían considerarse las complejidades potenciales. La espirometría es difícil para los niños pequeños y no es lo suficientemente sensible para detectar las anomalías importantes en algunos pacientes, pero existen otras técnicas confiables para medir la función pulmonar que son menos dependientes de la cooperación de los niños pequeños y podrían ser más sensibles.
La inflamación de las vías respiratorias inferiores solo puede evaluarse en casos graves, ya que la broncoscopia no se justifica en la mayoría de los niños con asma. Las mediciones en las secreciones nasales y el análisis del aliento son accesibles, y las investigaciones futuras deberían centrarse en hallar medidas o marcadores genéticos para que las enfermedades de las vías puedan ser analizadas a la manera del siglo XXI. Estas medidas obviamente no son aplicables a los pacientes con enfermedad leve de la vía aérea en la que existe poca duda diagnóstica, por ejemplo, en la atención primaria en particular, los adultos o niños con enfermedad de las vías respiratorias que responden completamente a las dosis bajas de corticosteroides inhalados no requieren ser derivados para ser sometidos a las múltiples pruebas de las vías respiratorias.
Estos rasgos no son diferenciables, por ejemplo, la infección bacteriana crónica de las vías respiratorias podría coincidir con la inflamación neutrofílica y el aumento de la secreción de las vías respiratorias. Estos rasgos tratables de las vías respiratorias no son entidades distintas separadas─por ej., la infección bacteriana crónica de la vía aérea podría conducir a la inflamación neutrofílica y al aumento de productos de secreción de la vía aérea. Las manifestaciones tratables de las vías respiratorias deben considerarse la enfermedad, sin descuidar la necesidad de desarrollar nuevas terapias para problemas no tratables. Algunos o todos estos rasgos podría tener implicancias a largo plazo que específicamente confieren un riesgo futuro aunque no inmediato, lo que podría tener importantes consecuencias.
Tratamiento de precisión
Richard Asher declaró que la comunidad clínica todavía confunde las observaciones clínicas y la patología, y el nombre de las entidades de una manera confusa, lo que lleva a conceptos poco claros de la enfermedad. El uso que se hace del término asma es un ejemplo de ello, en el que las guías han confundido los síntomas (tos, sibilancias y disnea), la fisiología (limitación variable del flujo aéreo), la patología y la inflamación eosinofílica de las vías respiratorias).
Por lo tanto, los clínicos deben describir lo que ven─teniendo en cuenta la limitación del flujo aéreo, la inflamación eosinofílica de la vía aérea, la infección y la hipersensibilidad del reflejo de la tos─al menos como base inicial, reconocer las brechas del conocimiento para iluminar y no oscurecer. En consecuencia, el asma se convierte en un síndrome, y entonces ahora, un diagnóstico para un individuo específico debe convertirse en una enfermedad de las vías respiratorias o el síndrome asma caracterizado por una obstrucción fija y variable del flujo de aire, sin inflamación eosinofílica de las vías respiratorias o infección crónica, por lo que no se prescribirán corticosteroides inhalados en dosis elevadas y cuando sea posible se cuantificará el riesgo futuro.
Hasta que el manejo de precisión esté disponible, se pueden utilizar los rasgos del síndrome asmático discutidos anteriormente. Estos rasgos tienen el mérito de estar vinculados a la morbilidad, y algunos están razonablemente bien definidos, son medibles y están vinculados a la respuesta a tratamientos específicos. Los autores recomiendan que estos rasgos sean utilizados para estructurar un enfoque alternativo para la evaluación y el manejo.
Cuando un médico evalúa a un paciente de cualquier edad, la primera pregunta se hace es: ¿hay alguna comorbilidad o factores del estilo de vida que puedan estar contribuyendo al desarrollo del problema clínico? Es probable que la identificación y modificación de estos rasgos sea útil, independientemente de si el paciente tiene una enfermedad respiratoria subyacente. La segunda pregunta es: ¿cuáles son los aspectos de los problemas del paciente que derivan de la enfermedad de las vías respiratorias?
La evaluación de la historia clínica, la presencia de factores de riesgo de enfermedades (por ej., tabaquismo, alergias, ocupación, antecedentes familiares y respiratorios en los primeros años de vida), la espirometría y los biomarcadores de la inflamación tipo 2 deben ayudar a responder a esta pregunta clave. Si existe una elevada probabilidad de enfermedad de las vías respiratorias, el siguiente paso es establecer cuáles son las características de las vías respiratorias en este paciente particular y tratarlas en consecuencia, teniendo en cuenta los resultados probables de ese tratamiento.
En los pacientes con poca probabilidad de tener una enfermedad de las vías respiratorias, que son refractarios a tratamientos simples o cuya morbilidad es desproporcionada con lo que se ha demostrado objetivamente, la atención debe estar dirigida a los factores ambientales y extrapulmonares, los que podrían ser relevantes y modificables.
Esta estrategia reconoce las características clínicas y la complejidad de las enfermedades de las vías respiratorias como así los fenotipos clínicos y endotipos que en cualquier paciente pueden ocurrir aisladamente o combinados y podrían cambiar con el tiempo, ya sea como parte de la historia natural de la enfermedad o debido a la terapia. Es importante no suponer que existe una relación entre un componente y otro.
La estrategia abarca trastornos superpuestos, comorbilidades, factores ambientales y del estilo de vida, y enfatiza la consideración de estos en pacientes con morbilidad a pesar de una intervención eficaz contra los rasgos tratables. Con el advenimiento de los nuevos fármacos monoclonales es necesario ir más allá de las definiciones basadas en células y utilizar las definiciones basadas en vías, particularmente en las enfermedades no eosinofílicas de las vías respiratorias.
Según los autores, “Aunque no es definitiva, la evidencia sugiere que el tipo de manejo multidimensional individualizado que defendemos conduce a una reducción de la frecuencia de los ataques, mejor calidad de vida y menor costo en medicamentos.” Otras fortalezas de esta propuesta son:
• Se proponen criterios diagnósticos específicos para los componentes y se destacan los beneficios terapéuticos esperados, según las mediciones de los resultados relevantes.
• Esta propuesta reconoce que los diferentes componentes están específicamente asociados a diferentes aspectos del problema clínico o riesgos futuros (es decir, la inflamación eosinofílica de la vía aérea y el riesgo de ataques).
• La propuesta podría ser rentable debido al uso más económico del tratamiento y a la mayor respuesta al tratamiento.
• El manejo puede estimular mejores investigaciones mediante la identificación de algunos baches en el conocimiento.
• Se pueden identificar los criterios de inclusión y exclusión clave para futuros ensayos clínicos aleatorizados.
• El plan de manejo puede ser aplicado en cualquier paciente con enfermedad de las vías respiratorias y conduce a una terapia más precisa en lugar de utilizar el enfoque de rótulos y tratamiento universal o único.
• El plan puede utilizarse en cualquier establecimiento de atención adaptando el enfoque a los aspectos de la condición que pueden ser identificados y modificados en ese contexto.
► Más allá de las guías: tratamiento individualizado en diferentes entornos de atención de la salud
⇒ ¿Dónde nos encontramos ahora?
♦ El sube y baja de las guías
El marco para el manejo del asma recomendado por numerosas guías de organizaciones nacionales e internacionales es un enfoque universal paso a paso para el control del asma. Esta construcción básica no ha cambiado mucho desde que las primeras guías fueron publicadas hace 27 años. El tratamiento actual se inicia con agonistas β₂ de acción corta inhalados como requiere el asma intermitente, con el agregado de dosis bajas de mantenimiento de corticosteroides inhalados para el asma leve persistente, intensificando hasta el tratamiento con corticosteroides combinados inhalados o agonistas ß2 de larga duración en el asma moderada, y una dosis aumentada de corticosteroides en el inhalador de combinación para el control del asma grave. Este enfoque terapéutico basado en el control del asma resulta en un tratamiento que se ajusta a todos los pacientes al mismo algoritmo, a través de un ciclo continuo de evaluación, tratamiento y revisión de la respuesta del paciente.
La atención basada en las guías es útil cuando se trata de una condición homogénea bien definida, en la que el tratamiento es relativamente consistente entre los pacientes y los diferentes resultados, y en pacientes para quienes los objetivos del manejo son realistas y realizables; y de hecho, para muchos pacientes, las pautas que recomiendan la terapia anti-inflamatoria han brindado beneficios sustanciales. Sin embargo, ninguno de los dos primeros criterios se cumple en todo el espectro del asma. Quizás las guías se desarrollaron sin establecer primero si la entidad a la cual están dirigidas las recomendaciones de la guía es útil para dedicar la guía y suficientemente bien definida.
Un problema adicional es que el objetivo terapéutico─eliminar los síntomas y los ataques y normalizar la función pulmonar─podría ser inalcanzable en una proporción considerable de pacientes. Por consiguiente, los objetivos terapéuticos inalcanzables impulsan la necesidad de los tratamientos (y el costo) en una forma espiralada.
La providencia, alcance y proliferación de las guías ha generado problemas. Por necesidad, las guías brindan recomendaciones conservadoras y basadas en datos de ensayos aleatorizados y controlados realizados en forma bien definida en poblaciones bien definidas pero que son poco generalizables: en diferentes etapas, las decisiones terapéuticas son demasiado generalizadas, dando como resultado tratamientos para un número considerable de pacientes. Por ejemplo, se recomienda el agregado de agonistas ß2 de acción prolongada en pacientes cuya afección no es controlada por los corticosteroides inhalados en dosis bajas; pero ¿es ésta la mejor opción para los pacientes con signos de actividad inflamatoria eosinofílica de las vías respiratorias y cuyo problema son los ataques recurrentes?
Los pacientes que no responden a los enfoques iniciales deben ser identificados con el fin de implementar la medicina de precisión y no el tratamiento que sigue ciegamente el modelo estándar de tratamiento paso a paso. Las primeras guías de asma discutieron algunas de preocupaciones principales referentes al diagnóstico y tratamiento de la enfermedad. Cada vez más se utilizan guías para establecer estándares de atención médicos y legales, y por lo tanto, las recomendaciones han quedado muy bien a sentadas, lo que dificulta innovar y generar nuevas pruebas. Por otra parte, en los últimos 20 años han surgido muchas guías, en algunos casos, con recomendaciones variables y contradictoras. Dichas contradicciones surgen de la utilización de diferentes preguntas.
♦ Manejo del asma en los países de bajos y medianos ingresos
En estos países, la poca disponibilidad de tratamientos de precisión y la escalada del costo de los medicamentos son un problema muy importante para el manejo de las enfermedades de las vías respiratorias. Esta situación puede llevar a errores diagnósticos y al subdiagnóstico. La diferencia de recursos crea una inaceptable desigualdad que todavía existe globalmente con respecto al asma entre los países de bajos y altos ingresos. La mayor parte de la población infantil del mundo y una proporción importante de la población adulta reside en países de bajos y medianos ingresos, por lo que si se abordan los problemas para el diagnóstico y el tratamiento en estos entornos tendrá un efecto considerable─por ej., si todos dispusieran de beclometasona inhalada, salbutamol inhalado, prednisolona y un espaciador de botella de leche, el impacto global sería importantísimo.
► ¿Hacia dónde queremos ir?
Para pasar del enfoque de tratamiento universal al de la medicina de precisión es necesario aplicar enfoques nuevos que analicen cada aspecto de la enfermedad de las vías respiratorias en todos los pacientes que no responden al tratamiento recomendado en las guías. La principal limitación del enfoque universal o único recomendado en las guías, que incluye corticosteroides inhalados y agonistas β2, es la incapacidad de prescribir un tratamiento de precisión según las vías específicas o grupos fenotípicos.
Los tratamientos difieren en sus efectos sobre los síntomas, la inflamación de las vías respiratorias y el riesgo de ataques, por lo que sería más lógico un enfoque de precisión. Este enfoque podría evitar la sobredosis inapropiada de corticosteroides inhalados en pacientes sintomáticos con asma no eosinofílica, incluyendo el fenotipo asociado a la obesidad, el subtratamiento inapropiado con corticosteroides inhalados en pacientes con asma eosinofílica grave, y la sobredosis de mantenimiento con agonistas ß2 de acción prolongado en pacientes asintomáticos con obstrucción fija del flujo de aire.
El enfoque de precisión que los autores proponen aborda los problemas asociados al tratamiento de pacientes con el mal definido síndrome de superposición EPOC/asma, en el que el énfasis indebido en el componente EPOC podría conducir al riesgo de administrar solo broncodilatadores agonistas ß2 de acción prolongada o terapia antimuscarínica de acción prolongada, mientras que si se enfatiza el asma podrían producirse innecesariamente efectos adversos del tratamiento con corticosteroides inhalados y broncodilatadores inadecuados. Esta dificultad podría evitarse si en cada paciente se analiza la enfermedad de la vía aérea, y se tratan los rasgos tratables, sin considerar los grupos diagnósticos.
Por otra parte, los tratamientos alternativos de los corticosteroides y los agonistas β2inhalados podrían ser preferibles en pacientes seleccionados. No se han identificado grupos específicos de respuesta a tratamientos establecidos tales como la teofilina, los antagonistas de los receptores de leucotrienos y los medicamentos antimuscarínico o tratamientos potenciales dirigidos contra la infección latente o el estrés antioxidante. La investigación adicional de las vías y, en consecuencia de los biomarcadores, para identificar a los grupos de fármacos similares a los utilizados en el tratamiento con corticosteroides y las terapias con anticuerpos monoclonales representa una prioridad. Otra prioridad de la investigación es estudiar los efectos de los fármacos nuevos y la vacuna para modificar la historia de los diferentes fenotipos incluidos en el espectro del asma.
♦ Mejor seguimiento y marcos terapéuticos nuevos
Desafortunadamente, dicen los autores, las recomendaciones para los pacientes con asma también suelen ajustarse a los enfoques universales ¿El enfoque del monitoreo debe ser adaptado al fenotipo específico de cada paciente? El monitoreo debe considerarse como un proceso adaptativo, por lo que los cambios en el fenotipo, la respuesta al fármaco, la adherencia, los aspectos del desarrollo infantil y la estabilidad de la enfermedad son constantemente reevaluados.
Para decidir el tratamiento, el médico debe considerar la historia clínica del paciente. El monitoreo debe hacerse repetidamente para evaluar los síntomas y el riesgo de resultados adversos (es decir, ataques), para hacer los ajustes terapéuticos necesarios. Como los síntomas debidos a la limitación del flujo aéreo y el riesgo de inflamación eosinofílica activa de las vías respiratorias son los rasgos tratables más importantes y reconocibles en los pacientes con enfermedad de las vías respiratorias, en la mayoría de las circunstancias sería suficiente el siguiente esquema, el cual debe ser aplicado en atención primaria y otros entornos no especializados

El fracaso en alcanzar la estabilidad clínica indica la necesidad de ser revisado por especialistas, enfocando la atención en otros componentes pulmonares y no pulmonares. Se han identificado 2 escenarios donde fracasa el control del asma:
- los pacientes con síntomas no ocasionados por la limitación del flujo aéreo.
- los pacientes con exacerbaciones recurrentes con bajas concentraciones de biomarcadores de inflamación eosinofílica de las vías respiratorias.
Una pregunta importante para responder es la estabilidad de la eosinofilia y los fenotipos del asma no eosinofílica y si las simples evaluaciones de biomarcadores (por ej., los eosinófilos de sangre o la fracción de óxido nítrico exhalado [FNOe], que son predictivos de una respuesta a los corticosteroides inhalados) identificarán estos grupos de manera sistemática.
La cuestión clínica asociada es si es seguro evitar la inhalación de corticosteroides en los pacientes con un perfil de biomarcadores específico. Esto destaca una característica clave del marco propuesto─la necesidad de estratificar la planificación del tratamiento. Algunos pacientes con asma episódica podrían ser eosinofílicos en un momento de su vida y no en otro, y podría ser difícil distinguir el asma episódica de la inflamación eosinofílica de las vías aéreas sin una evaluación objetivo repetida.
La excesiva valoración del control y la dificultad para comprender los patrones sintomáticos a lo largo del tiempo presentan dificultades adicionales, particularmente en los niños, por lo cual la historia se obtiene principalmente de terceros (padres) o de los niños. Una solución pragmática podría ser que en tales pacientes se utilicen dosis bajas de corticosteroides inhalados, en forma intermitente o regular, en un inhalador que combine agonistas β₂ de acción corta o agonistas β₂ de inicio rápido y acción prolongada. La segunda pregunta clave es qué tratamiento utilizar en lugar de aumentar las dosis de corticosteroides inhalados en los pacientes con enfermedad obstructiva no eosinofílica.
Se ha demostrado que la monoterapia con agonistas ß2 de acción prolongada aumenta el riesgo de mortalidad en pacientes con asma.
Aunque este riesgo podría ser exclusivo de los pacientes con un patrón eosinofílico, definitivamente sería difícil obtener evidencia. Por lo tanto, los autores sugieren la administración de corticosteroides inhalados a demanda y de agonistas β2 de acción corta o agonistas β₂ de acción prolongada y de rápido comienzo en un inhalador combinado, como tratamiento por defecto en los pacientes con síntomas o limitación del flujo de la vía aérea, pero en estos pacientes no deben aumentarse las dosis de corticosteroides inhalados a menos que los biomarcadores de inflamación eosinofílica de las vías respiratorias hayan aumentados.
El tratamiento prolongado con dosis bajas de macrólidos ha demostrado ser eficaz en pequeños estudios de asma no eosinofílica, pero los efectos secundarios en el paciente y las preocupaciones sobre la resistencia global a los antibióticos restringen su uso. Hay tratamientos alternativos como la teofilina, los antagonistas del receptor de leucotrienos y los antimuscarínicos de acción prolongada que no han sido investigados en detalle en este grupo de pacientes, lo que hace difícil su recomendación.
Podría decirse que en este enfoque terapéutico, el punto más importante es establecer cuál es la dosis baja de corticosteroides inhalados requerida; este enfoque terapéutico ha sido recomendado por las guías anteriores para los pacientes que utilizan agonistas β₂ de acción corta en más de 1 o 2 ocasiones semanales, y (sobre la base de la creciente evidencia) o en ≥2 ocasiones por mes.
Sin embargo, las encuestas internacionales han demostrado que en dichas etapas los médicos no reconocen la necesidad de un tratamiento con corticosteroides inhalados y suelen sobrestimar el factor control del asma.
Por otra parte, si se prescriben, la adherencia podría ser tan baja como 20%. Como es poco probable que los pacientes con asma intermitente o leve adhieran al tratamiento con corticosteroides inhalados, posiblemente los prescriptores sean renuentes a recetarlos. Pero la mala adherencia se asocia con una considerable morbilidad relacionada con el asma: el riesgo de exacerbación del asma es 3 veces más elevado que en los pacientes que suspenden los corticosteroides inhalados en dosis bajas.
El uso de biomarcadores podría ayudar a decidir un tratamiento efectivo definitivo y a alentar a los pacientes en el cumplimiento del tratamiento. En la actualidad, el primer paso es utilizar agonistas β₂ de acción corta a demanda, lo que es lógico solo si los síntomas se deben exclusivamente a la constricción intermitente del músculo liso de las vías respiratorias.
Los pacientes con inflamación eosinofílica concomitante, aunque de grado bajo, también requieren tratamiento, quizás combinando un corticosteroide y un agonista β₂ de inicio rápido inhalados, únicamente como terapia de alivio. Se han debatido estas dos opciones como primer paso para el tratamiento del asma intermitente pero lo que se necesita no es un debate estéril sobre las posibilidades sino sobre las mediciones del problema y el tratamiento preciso, aún parra la enfermedad aparentemente leve.
Existe una razón sustancial para un régimen que utiliza la administración de agonistas β₂ sobre la base de los síntomas como vehículo para la administración de corticosteroides inhalados y permite la autotitulación de las dosis según los cambios en el control del asma. Sin embargo, este enfoque depende de la percepción de los síntomas, la cual es notoriamente escasa en los pacientes con asma y que al mismo también está mal diagnosticada por sus médicos.
Un estudio en adultos con asma intermitente y leve mostró que el uso de corticoides inhalados combinado con agonistas β₂ de acción corta basado en los síntomas tienen una eficacia similar a la terapia regular con corticosteroides inhalados, con menos exacerbaciones graves comparado con la terapia de agonistas de β2 de acción corta solos.
Debido a que la monoterapia con agonistas β₂ de acción prolongada (especialmente en aquellos con inflamación eosinofílica) no debe ser utilizada para el asma, se cuestiona la monoterapia con agonista β₂ de acción corta en el asma leve en pacientes con este fenotipo. Desde una perspectiva terapéutica, la combinación de corticosteroides y agonista β₂ de acción corta e inicio rápido inhalados para mantenimiento y alivio sintomático reduce en un 40-50% el riesgo de ataques severos comparado con el mantenimiento combinado de corticosteroides y agonistas β₂ de acción prolongada inhalados y la terapia de alivio con agonista β₂ de acción corta.
La eficacia de este enfoque, y de un enfoque dirigido a un biomarcador es particularmente evidente en pacientes con riesgo de ataques de asma mayor y quizás en esta evidencia subyace la preferencia de usar la combinación de corticosteroide y agonistas β₂ de acción corta inhalados (según necesidad) o de acuerdo con la terapia de mantenimiento y tratamiento aliviador en pacientes con enfermedad episódica.
Dado que el tratamiento de mantenimiento y de rescate se basa en la hipótesis de que el aumento de los síntomas de asma se debe al aumento de la inflamación eosinofílica de las vías respiratorias, y que responden bien al aumento de la dosis de corticosteroides del inhalador que está combinado con agonistas β₂ de acción prolongada e inicio rápido, este enfoque podría ser más aplicable a pacientes con asma eosinofílica. Sin embargo, es difícil identificar a la población de pacientes en quienes el médico puede abstenerse de indicar corticosteroides inhalados en forma segura los corticosteroides inhalados es difícil de identificar y, por consiguiente, la adopción de este enfoque generalmente podría ser razonable.
♦ Mejor comprensión de la relación dosis-respuesta con respecto a los corticosteroides inhalados
Es necesario hacer una revisión de la clasificación en las guías existentes de las dosis diarias bajas, moderadas y altas de corticosteroides inhalados. En los adultos, la clasificación actual indica que 100-250 μg de propionato de fluticasona/día representa una dosis baja, lo que desestima la evidencia de que el 90% del beneficio terapéutico máximo obtenible se logra con una dosis de propionato de fluticasona de 250 μg/día o, el hecho de que iniciar un tratamiento con dosis diarias de corticoides inhalados >400 μg de budesonida o equivalente ha demostrado que no mejora la eficacia comparadas con las dosis más bajas.
Es necesaria más investigación sobre la eficacia y efectos adversos de los corticosteroides inhalados, sobre todo en los niños. Sin embargo, la meseta existente podría ser dinámica. Por ejemplo, en los pacientes en quienes existe una considerable condición proinflamatoria─por ej., la exposición a aeroalergenos a los que el paciente está sensibilizado y no puede ser evitada─la resistencia esteroidea relativa podría necesitar dosis mayores y más frecuentes de corticosteroides inhalados. Esto subraya el valor del enfoque descrito anteriormente para no considerar a la enfermedad de las vías respiratorias aisladamente, sino también en el entorno ambiental.
La absorción sistémica de dosis elevadas de corticosteroides inhalados es menor en los pacientes con inflamación de las vías respiratorias que en aquellos sin inflamación, que podría ser relevante ya que en algunas circunstancias es posible que la terapia con corticosteroide sistémicos sea necesaria. Según los autores, cualquier beneficio de dosis elevadas de corticosteroides inhalados podría ser un resultado directo de la actividad sistémica y lograrse con menor costo y la misma dosis baja de corticosteroides orales.
(Continuará en la segunda parte)
Resumen y comentario objetivo: Dra. Marta Papponetti
Fuente:




No hay comentarios:
Publicar un comentario
Nota: solo los miembros de este blog pueden publicar comentarios.