Actualización para la práctica de no especialistas, particularmente del diagnóstico y el tratamiento inicial
Autor: Karina Lazarewicz , Pippa Watson. BMJ 2019;365:l1964.
| Introducción |
La arteritis de células gigantes (ACG) es una enfermedad inflamatoria que afecta los vasos sanguíneos medianos y grandes, clásicamente las ramas extracraneales de la arteria carótida externa.La inflamación de el pared de la arteria afectada puede causar cefalea, sensibilidad en el cuero cabelludo, dolor en la mandíbula y la lengua y, trastornos visuales, pero también puede presentar síntomas sistémicos u otros menos frecuentes.
El diagnóstico puede ser un reto. Si el diagnóstico se retrasa puede tener consecuencias graves, incluyendo la pérdida visual, el accidente cerebrovascular y el aneurisma aórtico. Muchos pacientes con ACG primero consultan a su médico general o del departamento de emergencia local.
| El síntoma de presentación más común de la ACG es la cefalea (76%), pero dada la rareza de esta enfermedad, son más comunes otras causas de cefalea. |
En abril de 2019, el National Institute for Health and Care Excellence (NICE) del Reino Unido licenció al tocilizumab para el tratamiento de los pacientes con enfermedad refractaria o recurrente.
La ACG es relativamente rara en un entorno no especializado; en Europa, la incidencia es de 7-29/100.000 habitantes >50 años, siendo más frecuente en europeos del norte. La frecuencia aumenta con la edad, y es muy rara en personas <50 años; la edad media de inicio es 70 años. Similar a muchas otras enfermedades autoinmunes, es más común en mujeres que en hombres.
| ¿Qué la causa? |
El engrosamiento de la íntima provoca la reducción del flujo sanguíneo eisquemia, que es la principal causa del dolor en las áreas irrigadas por el vaso afectado (por ej., la afectación de la arteria temporal puede provocar cefalea). El origen de los síntomas sistémicos es la liberación de citocinas.
| ¿Por qué es importante? |
Antes del uso de corticosteroides en la ACG, el30-60% de los pacientes presentaba pérdida visual. Si la ACG no se trata, hasta la mitad de los individuos podría sufrir pérdida visual unilateral, en pocos días a semanas.
| ¿Cómo se presentan los pacientes? |
| Evaluación del paciente: historia y examen |
Se debe interrogar sobre la aparición de:
• Cefalea: es el síntoma más común, pero no siempre está presente. Cuando está presente suele ser una cefalea temporal severa. La ACG puede presentarse con dolor occipital o parietal, casi siempre de comienzo insidioso, pero puede ser agudo. El dolor se describe como sordo, pero es variable.
• Síntomas visuales: preguntar sobre síntomas visuales a cualquier persona con cefalea. ¿Hay pérdida parcial o completa de la visión o diplopía? Preguntar específicamente sobre ambos ojos. Si un paciente tiene afectación ocular unilateral, la probabilidad de que el otro ojo también esté afectado es del 20 al 50%.
• Sensibilidad del cuero cabelludo: ¿hay sensibilidad en el cuero cabelludo al cepillarse el cabello?
• Síntomas constitucionales: fatiga, pérdida de peso, anorexia y sudores o fiebres (frecuentes). Sin embargo, la infección y la malignidad deben ser consideradas dentro del diagnóstico diferencial.
• Dolor en la mandíbula al masticar (claudicación de la mandíbula): es la complicación isquémica más común. Usualmente el dolor ocurre después de unos minutos de masticar sobre el músculo masetero, debido a su isquemia. La claudicación de la lengua es muy rara (2-4% de los pacientes). La claudicación de la mandíbula (o la lengua) se asocia con un riesgo elevado de complicaciones isquémicas.
• Dolor y rigidez en los músculos proximales: los pacientes con polimialgia reumática coexistente pueden reportar dolor muscular, especialmente en los brazos y el extremo proximal de las piernas y temprano en la mañana. La rigidez suele durar varias horas y a menudo les resulta difícil salir de la cama por la mañana.
| Características clínicas asociadas a la arteritis de células gigantes | |
| Síntomas/cuadro clínico | Presentación en el diagnóstico % |
| Cefalea temporal | 52 |
| Claudicación mandibular | 34 |
| Sensibilidad del cuero cabelludo | 31 |
| Síntomas visuales | 20-37 |
| Aneurisma de aorta | 20 |
| Polimialgia reumática | 40-60 |
| Síntomas constitucionales | 30.60 |
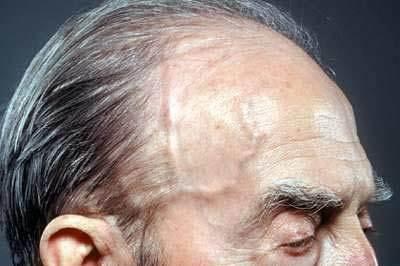
| Examen físico |
Examen vascular: buscar signos de vasculitis de grandes vasos, como soplos (por ej., en la arteria carótida o subclavia), disminución de la pulsación arterial o, presión arterial diferencial entre ambos brazos.
Ojos: comprobar la agudeza visual y los campos visuales, buscando la neuropatía óptica isquémica anterior, secundaria a la ACG, que puede presentarse como pérdida de visión monocular (durante horas o días). Algunos pacientes reportan pérdida de la visión altitudinal (se ve afectada la mitad inferior o superior del campo visual) o escotoma.
Comprobar los reflejos pupilares para detectar si hay un defecto aferente relativo, secundario a la isquemia del nervio óptico, y realizar la fundoscopia. Los hallazgos en el fondo de ojo no son específicos de la ACG y pueden incluir parches de aspecto algodonoso, edema, discos pálidos o, incluso, hemorragias.
Sensibilidad del cuero cabelludo: no se debe limitar el examen solo a la piel que recubre la arteria temporal, ya que las arterias que irrigan el cuero cabelludo también pueden estar afectadas.
Finalmente, realizar un examen general completo y excluir otros diagnósticos diferenciales.
| Diagnóstico diferencial | Características a considerar |
| Cefalea | |
| Cefalea de otro origen (migra-a, tensión, etc.) | Ataques recurrentes, aura visual, lagrimeo, náuseas, fotosensibilidad |
| Sinusitis | Goteo nasal, secreción nasal, fiebre, presión detrás de los ojos y las mejillas |
| Neuralgia del trigémino | Dolor punzante severo en la cara que puede sentirse como una descarga eléctrica, dolor ardiente |
| Infección por varicela zóster oftálmica (culebrilla) | Dolor y ardor en la distribución de la arteria temporal, sensibilidad al tacto, fiebre, picazón, erupción, ampollas |
| Metástasis craneanas | Signos de nervios craneales (por ej., diplopía, dolor localizado y sensibilidad |
| ESD elevada/características sistémicas | |
| Polimialgia reumática | Dolor y rigidez de los músculos proximales, especialmente matinales (ambos hombros o cintura pélvica), aumento de marcadores inflamatorios, cansancio extremo, pérdida de apetito, pérdida de peso. Buena respuesta a los esteroides. |
| Vasculitis de vasos pequeños/medianos, por ej., poliarteritis nodosa, participación de otros sistemas, por ej., compromiso ORL, renal; granulomatosis con poliangeitis | Compromiso de otros sistemas: ORL, respiratorio, renal |
| Endocarditis | Soplo cardíaco nuevo o cambiante, sensibilidad esplénica, lesiones de Janeway, nódulos de Osler, hematuria |
| Malignidad, por ej., cáncer de pulmón | Historia de tabaquismo, hemoptisis, dificultad para respirar, tos |
| Trastorno temporomandibular | Dolor localizado al masticar, hablar o bostezar; inicio inmediato; dolor sordo. |
| Investigaciones |
| Investigaciones a considerar | |
| Investigaciones | Motivo |
| Hemograma completo, urea y electrolitos, pruebas de función hepática, PCR, ESD. | La ESD y la PCR suelen estar elevadas en pacientes con ACG. Sólo el 4% tiene una ESR normal; 83% >50 mm/hora. Otros hallazgos típicos: FAL elevada y trombocitosis |
| Tiras reactivas urinarias | La proteinuria o hematuria podrían indicar una vasculitis de pequeños vasos; la hematuria podría indicar endocarditis |
| Radiografía de tórax | Buscar un aneurisma aórtico. Considere diagnósticos diferenciales como cáncer de pulmón o vasculitis de pequeños vasos (en busca de cavidades) |
| TC de cráneo | Considerar la cefalea y los antecedents atípicos |
| Biopsia de la arteria temporal | Buscar arteritis o aterosclerosis |
| Ecodoppler | Buscar "halo" hipoecoico, oclusiones y estenosis |
| ESD: eritrosedimentación. FAL: fosfatasa alcalina. PC: proteína C reactiva. | |
| Clasificación |
| Criterios de clasificación del American College of Rheumatology | |
| Al menos deben estar presentes 3 de los 5 criterios (sensibilidad 93.5%; especificidad, 91,2%) • Edad de inicio>50 años • Cefalea de reciente comienzo • Velocidad de eritrosedimentación elevada (> 50 mm/hora) • Palpación anormal de la arteria temporal • Biopsia con cambios consistentes con la ACG. |
| Derivación del paciente |
Los glucocorticosteroides deben iniciarse en atención primaria tan pronto como se sospeche el diagnóstico. Muchos centros especializados tienen una vía rápida para la atención de la ACG, que probablemente incluye una pronta revisión y la biopsia de la arteria temporal, con o sin ecografía.
Actualmente, la biopsia de la arteria temporal es el estándar de oro para el diagnóstico en todos los pacientes con sospecha de ACG.Según la guía de la British Society of Rheumatology de 2010, para el manejo de la ACG, se debe realizar una biopsia unilateral de al menos 1 cm, en un quirófano. El procedimiento suele ser realizado bajo anestesia local.
Un resultado positivo significa que se confirman los cambios inflamatorios. Según los criterios del American College of Rheumatology de 1990, la especificidad de la biopsia de la arteria temporal para clasificar la ACG es del 73,1% y la sensibilidad, del 92,9%.
No se debe demorar el tratamiento con esteroides a la espera de los resultados ya que el diagnóstico de ACG se basa principalmente en el criterio clínico, e incluso, con una biopsia negativa el paciente puede tener una ACG.
La biopsia permanece positiva durante 2-6 semanas desde el inicio de los esteroides, aunque cuanto antes se realice la biopsia mayor será la posibilidad de que sea positiva. El mayor desafío es la elevada cantidad negativos falsos debido, en parte, a la inadvertencia de las lesiones.
Para visualizar las arterias temporales y axilares, la ecografía es cada vez más aceptada como parte de la evaluación de los pacientes con sospecha de ACG. Un hallazgo típico es un halo sugestivo de edema de la pared del vaso. Monti et al hallaron que la ecografía tuvo una sensibilidad del 63% y una especificidad del 100% en la práctica clínica de rutina.
Ellos sostienen que la introducción de esta técnica ha disminuido la tasa de biopsias del 42% al 24% en su centro de atención. Otras técnicas, como F-18 FDG-PET TC, son particularmente útiles en casos donde hay características sistémicas pero no son localizadas.
| Tratamiento |
Actualmente, para la ACG sin complicaciones (sin síntomas visuales ni claudicación mandibular), la British Society of Reumatology sugiere 40-60 mg de prednisolona/día durante al menos 3-4 semanas, hasta la resolución de todos los síntomas.
Luego, reducir la prednisolona 10 mg cada 2 semanas hasta llegar a 20 mg; luego 2,5 mg cada 2-4 semanas hasta alcanzar los 10 mg. Finalmente, reducir 1 mg cada 1-2 meses hasta su suspensión. El régimen de dosificación y descenso escalonado de la dosis varia pero el principio clave es la respuesta al tratamiento.
Si el paciente presenta alguna complicación visual que requiere metilprednisolona intravenosa, la dosis es 0,50-1 g durante 3 días, antes del inicio de los esteroides orales. Los estudios no han demostrado ningún beneficio a largo plazo, estadísticamente significativo, de las dosis elevadas de esteroides intravenosos en la ACG sin complicaciones.
A todos los pacientes con ACG se les puede indicar 75 mg de aspirina ya que se ha demostrado que reduce la incidencia de complicaciones neurovasculares. Se aconseja acompañar el tratamiento esteroide prolongado con inhibidores de la bomba de protones, haciendo el monitoreo de la densidad ósea y la protección ósea.
| Cómo monitorear a los pacientes con ACG y qué vigilar |
Considerar una intervención simple para mejorar la calidad de vida del paciente, por ejemplo, indicando dosis bajas de amitriptilina nocturna para ayudar con los trastornos del sueño.
La ACG puede cambiar la calidad de vida ya que es una condición médica crónica y el paciente requiere seguir el tratamiento con esteroides durante al menos 18 meses. Es importante ofrecerle educación y acceso a las redes de apoyo. Es importante alentar a los pacientes a hacer actividad física para favorecer su b bienestar y buena salud.
La British Society of Reumatology recomienda hacer un hemograma completo, análisis de marcadores inflamatorios, urea, electrolitos y glucemia en cada visita.
Los marcadores inflamatorios elevados con síntomas clínicos son indicativos de un brote de la enfermedad.
Solicitar una radiografía de tórax a todos los pacientes con diagnóstico de ACG, 2 veces por año para monitorear el aneurisma aórtico. Si hay alguna sospecha de aneurisma aórtico, solicitar un ecocardiograma.
| ¿Qué pasa si el paciente tiene una recaída? |
Para la recurrencia de la cefalea, la British Society of Rheumatology recomienda aumentar los esteroides a la misma dosis de prednisolona que antes se mostró más efectiva. Si se desarrolla una nueva claudicación mandibular, aconsejan aumentar los esteroides a 60 mg/día.
La aparición nueva o la recurrencia de síntomas oculares requiere dosis elevadas de esteroides ? generalmente 60 mg/día y/o metilprednisolona intravenosa.. No hay estudios que confirmen la superioridad de una sobre la otra. No hay pruebas suficientes para sugerir una dosificación estandarizada de esteroides y por lo tanto, todas las recomendaciones se basan en el consenso.
Los efectos secundarios relacionados con los esteroides son comunes en pacientes con ACG. Si el paciente experimenta una tercera recaída de la ACG, la British Society of de Rheumatology recomienda utilizar un fármaco antirreumático modificador de la enfermedad, como el metotrexato, o un agente ahorrador de esteroides.
Se están realizando investigaciones sobre la eficacia de la azatioprina y la leflunomida como agentes ahorradores de esteroides.
| Complicaciones |
En el 10% al 20% de los pacientes se ha descrito el desarrollo de un aneurisma aórtico. La disección aórtica y el accidente cerebrovascular también han sido informados pero son menos comunes.
| ¿Que hay de nuevo? |
El tocilizumab puede usarse con glucocorticosteroides o después de que éstos fueron reducidos (pero no en las recaídas de la ACG). Debe suspenderse después de 1 año de tratamiento ininterrumpido. Los pacientes seleccionados para recibir tocilizumab, ya que solo se aplica a una parte de los pacientes, deben tener una biopsia y/o imágenes que confirmen el diagnóstico.
Los pacientes que toman tocilizumab están en riesgo de infecciones graves, perforación gástrica, anomalías de laboratorio (trombocitopenia, neutropenia, pruebas hepáticas y lípidos elevados) y otros efectos secundarios menos comunes.
Por lo tanto, los análisis de la función hepática, plaquetas y neutrófilos deben ser revisadas cada 4 a 8 semanas después de haber comenzado la terapia, y 3 meses después. Los lípidos deben ser revisados 4 a 8 semanas después y, repetir a las 24 semanas.
Resumen y comentario objetivo: Dra. Marta Papponetti
Fuente:

No hay comentarios:
Publicar un comentario
Nota: solo los miembros de este blog pueden publicar comentarios.